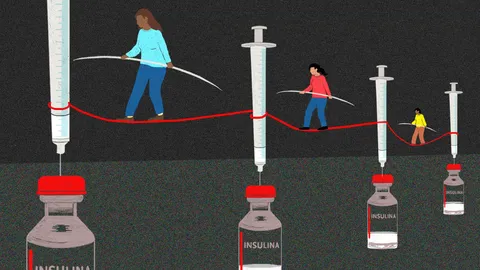

Cuando la insulina no llega
Para miles de personas con diabetes, la insulina es un medicamento que les permite seguir con vida. Pero en el …
En la etapa más crítica de la pandemia, la capacidad de las unidades de cuidados intensivos va llegando a su límite en la región. Para salvarle la vida a los pacientes graves con COVID-19, se necesita incrementar el número de ventiladores mecánicos y, sobre todo, cubrir el déficit de médicos y enfermeras intensivistas. Las únicas beneficiarias de la crisis son las corporaciones de dispositivos médicos que elevaron el precio de sus respiradores de 15 mil a 70 mil dólares.
A medida que la curva de la pandemia de coronavirus avanza hacia su pico más alto en Latinoamérica, hay una necesidad sin precedentes de ventiladores mecánicos- equipos que proporcionan oxígeno a los que no pueden respirar por sí mismos- y de personal de salud entrenado para reanimar a los pacientes que llegan a las Unidades de Cuidados Intensivos (UCI).
En Perú, Ecuador, Colombia, Chile, Argentina y México se han tomado medidas de emergencia para aumentar las camas UCI y reforzar al personal de salud en la primera línea de acción. Sin embargo, el factor tiempo juega en contra de la vida de millones de personas: las compras de equipos están retrasadas por la alta demanda internacional, mientras que el déficit de médicos, enfermeros y técnicos intensivistas no se puede cubrir con personal sin previo entrenamiento.
“La pandemia encontró sistemas de salud que ya funcionaban al borde de la crisis”, dice Jesús Valverde, presidente de la Sociedad Peruana de Medicina Intensiva. Por cada 100 mil habitantes un país debe tener por lo menos 10 camas UCI. Lo mínimo aceptable son 6 camas, dice el doctor Valverde, pero varios países de la región estuvieron siempre fuera del rango mínimo. (Ver cuadro adjunto)
| País ▲ | Nro. camas UCI | Nro. camas UCI por 100 mil habitantes | Nro. de ventiladores mecánicos ▲ | ||
|---|---|---|---|---|---|
| Antes ▲ | Al 31/05/2020 ▲ | Antes ▲ | Al 31/05/2020 ▲ | ||
En medio de la emergencia sanitaria global, las corporaciones de dispositivos médicos son las grandes beneficiadas: el precio de los respiradores se elevó de 15 mil a 70 mil dólares por unidad en los últimos tres meses. Esta industria ha triplicado su producción y varias empresas se han aliado para ampliar su capacidad y líneas de negocios. Incluso, las compañías automotrices General Motors y Ford, están fabricando respiradores artificiales para pacientes COVID-19.
La mayoría de pacientes con COVID-19 que llega a cuidados intensivos tiene enfermedades crónicas previas: diabetes, hipertensión, obesidad, insuficiencia renal crónica y asma. Según su estado, necesitarán ser conectados a un respirador mecánico y monitores, con catéteres y dispositivos, bajo sedación o aislamiento.
Su estancia en cuidados intensivos puede durar entre 27 y 30 días. No pueden ver a sus familiares en todo ese tiempo.
Actualmente, se vive mucha tensión y un esfuerzo sobrehumano en estas áreas. Por cada seis pacientes en UCI debe haber 1 médico, 3 enfermeras y 2 técnicos intensivistas, conforme a las normas vigentes. Sin embargo, las autoridades están aumentando el número de camas con respiradores sin incrementar el personal de salud.
“Es demasiado el sobreesfuerzo físico y psicológico. Todos los días nos damos ánimos de distintas formas para seguir adelante”, dice un médico del hospital Edgardo Rebagliati de Lima.
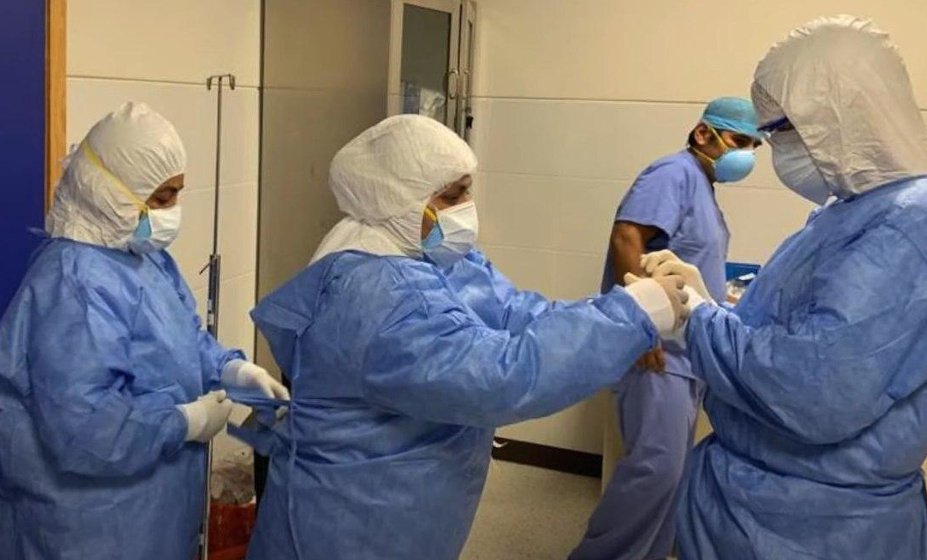
El virus SARS-CoV-2 que causa COVID-19 destruye las células pulmonares. Por eso, los síntomas más comunes de esta enfermedad son tos seca, fiebre, neumonía o síndrome de distrés respiratorio. Esta última patología se produce cuando el virus daña un gran porcentaje de los alvéolos de una persona–bolsas diminutas de aire donde se produce el intercambio de oxígeno y dióxido de carbono entre los pulmones y el torrente sanguíneo– y provoca una inflamación que impide que la respiración natural sea suficiente para mantener la vida. Ahí es cuando se hace necesaria la ventilación mecánica, es decir, un respirador artificial.
Existen varios tipos de respiradores, pero se pueden distinguir en dos grupos según la ventilación que realizan: invasiva (requiere intubación endotraqueal) o no invasiva (no requiere intubación). Los respiradores de cuidados intensivos usados para los pacientes con COVID-19 realizan una ventilación mecánica invasiva.
| Empresa | Sede | Ingresos anuales | CEO | |
|---|---|---|---|---|
 |
Becton, Dickinson and Company | Estados Unidos | US$ 17.29 mil millones | Vincent A. Forlenza |
 |
Koninklijke Philips N.V. | Holanda | US$ 19.61 mil millones | Frans van Houten |
 |
Hamilton Medical AG | Suiza | --- | Robert Hamilton |
 |
Fisher & Paykel Healthcare, Limited | Nueva Zelanda | US$ 1.19 mil millones | Lewis Gradon |
 |
Draegerwerk AG CO. KGaA | Alemania | US$ 3.01 mil millones | Stefan Dräger |
 |
Medtronic PLC | Irlanda | US$ 30.8 mill millones | Omar Ishrak |
 |
GE Healthcare | Estados Unidos | US$ 19.78 mil millones | Kieran Murphy |
 |
Smiths Group PLC | Reino Unidos | US$ 3.09 mil millones | Andrew Reynolds Smith |
 |
ResMed Inc. | Estados Unidos | US$ 2.6 mil millones | Michael "Mick" Farrell |
 |
Maquet Holding B.V. & Co. KG | Alemania | US$ 2.95 mil millones | Mattias Perjos |
En marzo pasado, la Administración de Alimentos y Medicamentos de los Estados Unidos (FDA, por sus siglas en inglés) aprobó una norma que facilita las condiciones a los fabricantes de dispositivos médicos y hasta de automóviles para aumentar la disponibilidad de ventiladores y accesorios durante la pandemia de COVID‑19. Solo entre el 25 de marzo y 24 de abril, la FDA autorizó a unas 25 empresas la fabricación de respiradores artificiales con varias adaptaciones de insumos.
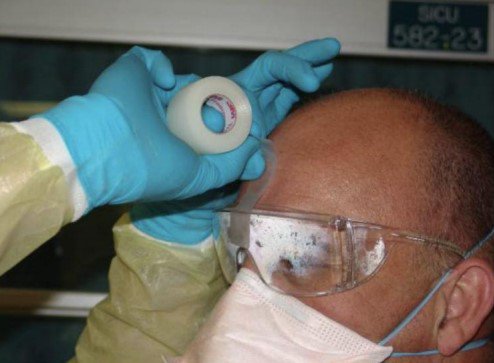
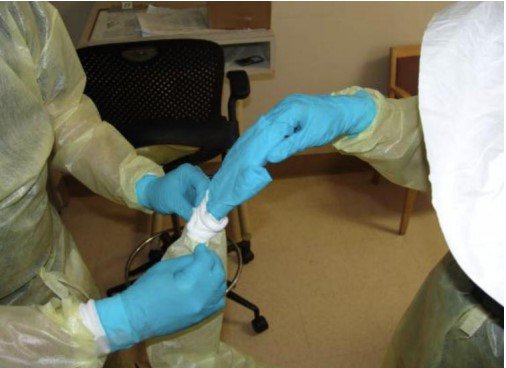
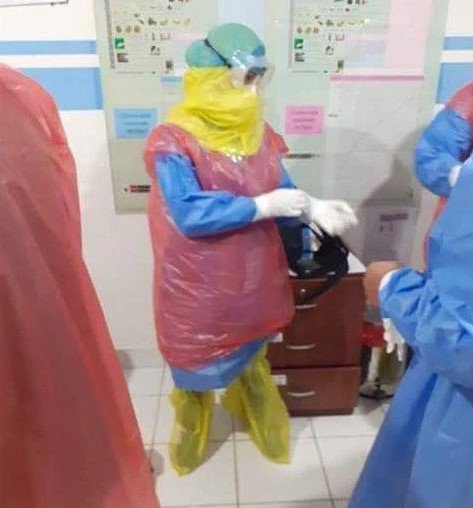
Después de una guardia, el personal de salud deposita su indumentaria en un contenedor de residuos clínicos (menos las gafas) para limpiarlos con lejía.
El equipo de protección genera que el personal transpire y necesite hidratarse. Pero varios optan por no beber mucha agua para evitar ir al baño y no tener que volver a colocarse todo el equipo.
Los primeros reportes sobre la sobrevivencia de pacientes con COVID‑19 conectados a respiradores mecánicos eran desoladores. En China, la tasa de mortalidad de quienes usaban estos aparatos al comienzo de la crisis fue cercana al 100%. Otro informe inicial estimó en 81% la mortalidad entre pacientes ventilados en los hospitales de Wuhan, la ciudad donde se originó el nuevo coronavirus.
Sin embargo, estudios más recientes en pacientes internados después de febrero tienen resultados más alentadores. Una investigación publicada a fines de marzo por el Centro de Control y Prevención de Enfermedades del Gobierno chino concluyó que la tasa de mortalidad de los ingresados en UCI se ubicó entre 49% y 61,5%.
Los reportes dan cuenta de que la supervivencia de los pacientes ventilados es variable y que "el tiempo de estancia en la UCI no es sinónimo de mayor o menor supervivencia de una persona", dice Jesús Valverde, presidente de la Sociedad Peruana de Medicina Intensiva.
La escasez de personal capacitado, equipos de protección personal y ventiladores influye ahora en la decisión de los hospitales de establecer un umbral sobre los pacientes que deben recibir ventilación y los que no. Esto tiene efectos en la tasa de mortalidad.
Créditos:
Texto: Fabiola Torres / Ilustraciones: Kipu Visual / Desarrollo: Jason Martínez.