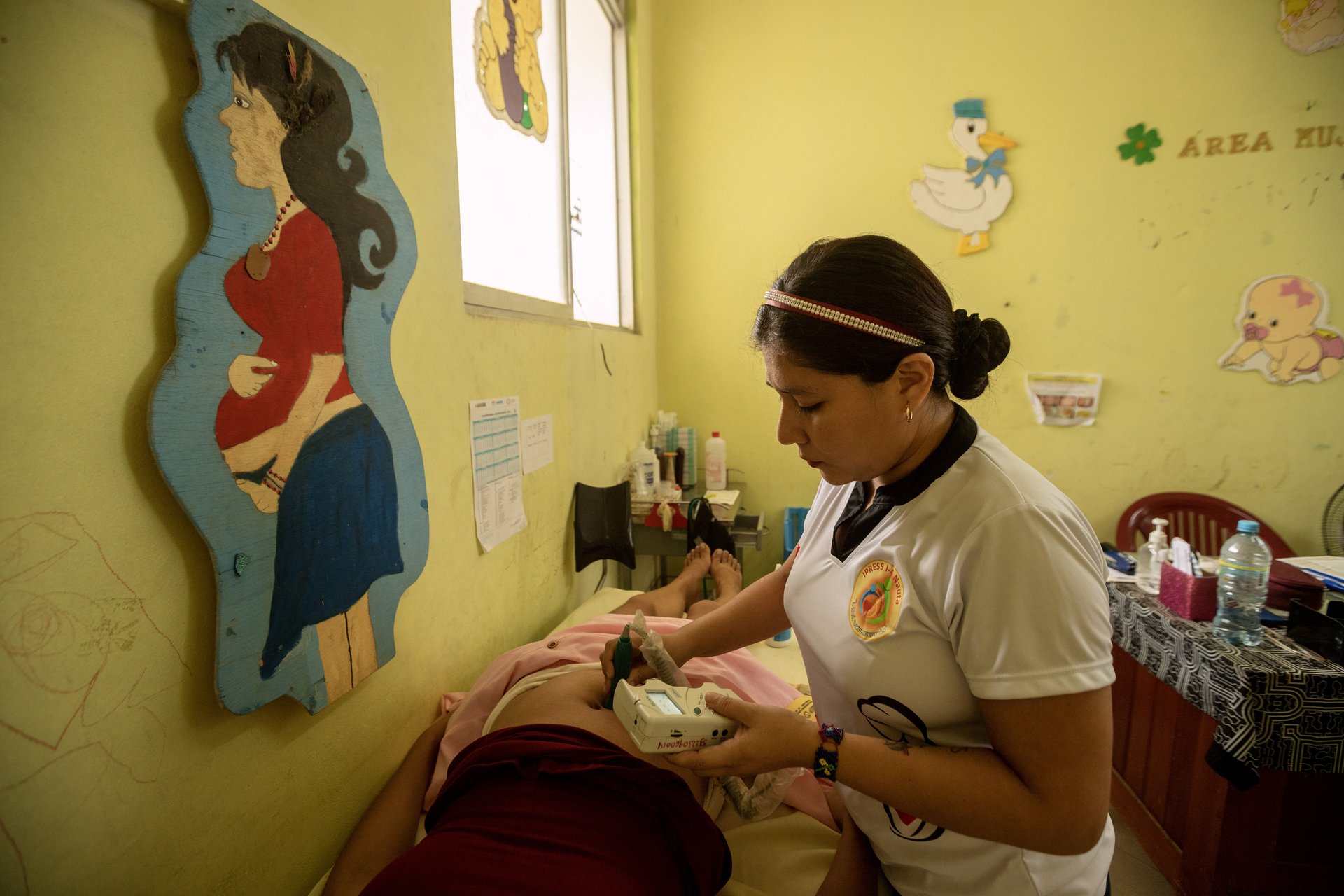
María Luisa se sienta sobre un banco de madera, toma con sus manos una cuerda de colores fijada al techo de la habitación y respira profundo. La joven kukama lleva puesto un vestido suelto y se siente tranquila mientras una enfermera la abraza por la espalda y la ayuda a controlar su respiración. A su alrededor, la obstetra y su esposo la alientan a pujar en su lengua nativa. No pasarán muchos minutos para que nazca su bebé.
— ¡Ërapakan! ¡Ërapakan! — dice el papá. Una palabra que significa lo bello en kukama.
Después de que se corta la placenta para entregarla a la familia y del contacto piel con piel de la bebé con su mamá, la recién nacida pasa al Chunaniminu, como se dice en kukama al área de Neonatología, donde es evaluada y permanece en observación.
El Centro de Salud de Nauta no obliga a las mujeres indígenas a renunciar a su tradicional postura para el parto: en posición vertical y en compañía de su pareja o un familiar. Desde la entrada al establecimiento, las pacientes pueden sentirse en confianza porque el personal y los letreros de cada ambiente están en su lengua. Uriaktiepe Wainanu Tupaka [Bienvenida, mujer] se lee en el pasadizo del área de controles prenatales.

Desde el 2022, este centro de salud está acreditado como el único establecimiento adaptado para brindar atención de salud con pertinencia cultural en Loreto. Un paso importante, pero aún pequeño para una región amazónica que alberga a 32 pueblos indígenas u originarios distintos.
En Perú, solo 45 establecimientos de salud, es decir menos del 1% del total, han alcanzado esta acreditación del Ministerio de Salud (Minsa). La mayoría se encuentra en comunidades donde viven familias awajún, quechua y aymara, como se observa en el cuadro adjunto que preparamos con datos de la Dirección de Pueblos Indígenas u Originarios del Minsa.
¿A qué nos referimos cuando hablamos de salud intercultural? A un diálogo entre el sistema de salud biomédico y los sistemas de salud indígenas, lo que se refleja en una atención que respeta y reconoce la diversidad cultural de las personas. Desde 2019, las características que permiten reconocer a los servicios de salud acreditados para ofrecer una atención con pertinencia cultural están descritas en una norma que precisa 26 criterios aprobados por el Ministerio de Salud.
En estos criterios se valora si los establecimientos tienen horarios adaptados a la realidad de las poblaciones originarias de su zona, si cumplen con preguntar a sus pacientes con qué grupo étnico se identifican para registrarlos en forma correcta, si promueven el parto vertical y cuentan con un registro de parteras y curadores. Además, se toma muy en cuenta si sus trabajadores de salud están capacitados para propiciar el diálogo intercultural en un ambiente de respeto y confianza con la comunidad, así como si el servicio ha incorporado a intérpretes culturales y agentes comunitarios de salud.
¿Qué criterios se evalúan para acreditar la atención en salud intercultural?
Gestión de calidad de atención
- Priorización de actividades en comunidades lejanas
- Acuerdan horario de atención
- Acompañamiento del Agente Comunitario de Salud
- Acompañamiento del familiar
- Ambientación amigable e intercultural
- Kit del parto vertical
- Promueve el parto vertical
- Consenso sobre normas de convivencia
- Materiales de educación en salud con insumos de la zona
- Diagnóstico situacional de salud con enfoque intercultural
- Señalética
- Registro de autor identificación étnica
Revalorización del sistema de salud tradicional
- Directorio de Agentes de Medicina Tradicional y Agentes Comunitarios de Salud
- Construir y usar el Biohuerto
- Registro de síndromes y enfermedades culturales
- Casa materna
- Atención del parto vertical
- Atención con medicina tradicional
- Encuentro de Medicina tradicional
Participación comunitaria
- Elaboración de planes comunales de salud
- Desarrollo de Diálogos Interculturales
- Participación en espacios de articulación
- Elaboración de la referencia comunal (por la comunidad)
Personal de salud que promueve la salud intercultural
- Personal de salud capacitado
- Contar con intérpretes locales
- Agentes Comunitarios de Salud capacitados
Otra de las características fundamentales de un centro de salud acreditado para atender con pertinencia cultural está en su registro de síndromes culturales, como se ha definido a las dolencias o enfermedades ligadas a la cultura de un pueblo o comunidad determinados y que se curan con plantas u otras prácticas ancestrales. Entre los síndromes culturales más conocidos en varios pueblos indígenas amazónicos y andinos están el susto, el mal de ojo y el choque de aire.
La creación de este registro representa una apertura del personal de salud para ampliar sus conocimientos sobre los factores sociales y culturales que intervienen en las explicaciones de las diversas enfermedades. Para ello, se entiende que el saber ancestral relaciona la salud humana con la salud del aire, el agua, los alimentos, el territorio de que habitamos con las plantas y los animales, así como la relación que tenemos con lo espiritual. De allí que algunas prácticas comunes sean limpiar con un cuy, con un huevo, con alumbre, con una vela o con otros rituales de sanación.
Al tener un registro de síndromes culturales, el establecimiento de salud acreditado tiene también un biohuerto medicinal, un espacio para cultivar plantas medicinales o aromáticas que existen en la comunidad. Por ejemplo, en el Centro de Salud de Nauta se cultiva achiote (usado como cicatrizante y para calmar los vómitos) achira (para la mastitis, la tos seca y los dolores de cabeza) ajo sacha (usado para el reumatismo), atadijo (como descongestionante nasal), casho (antidiarreico) y la chanca piedra (contra enfermedades urinarias), entre otras plantas.


“Este tipo de registro es un reconocimiento de que la medicina occidental no puede resolver todos los problemas de salud y que es necesario mirar con respeto las prácticas de curación de los pueblos indígenas y considerarlas como una contribución y no un obstáculo”, dice Neptalí Cueva, médico especialista en salud intercultural y colaborador de la Organización Regional de los Pueblos Indígenas del Oriente (ORPIO).
Si bien el proceso de adaptación intercultural de los servicios del primer nivel de atención de la salud representa un importante esfuerzo del Estado, responde solamente a una dimensión de una realidad muchísimo más compleja de todas las debilidades del sistema de salud en las zonas rurales y de la historia de discriminación cultural, inequidades sociales y exclusión política de los pueblos indígenas sobre la que ha construido el país. Esto se refleja en la falta de servicios tan básicos como el agua potable y el alcantarillado en sus territorios. En la Amazonía, el 85% de la población rural indígena no tiene acceso a agua segura, mientras que el 28% de las áreas urbanas no tiene conexión a una red de agua potable y alcantarillado.
¿Hay un intérprete y personal sin prejuicios?
Copal Sacha es una de las veinte comunidades nativas del distrito de San José de Sisa, en la región San Martín. El puesto de salud Santa Cruz es el más cercano para las familias kichwa y la atención está a cargo de una enfermera serumista y dos técnicos de enfermería. En noviembre de 2022, este servicio logró acreditar su adecuación a una atención con pertinencia cultural tras encontrar un intérprete que facilite la comunicación en la lengua materna del pueblo. La búsqueda acabó cuando la Red de Salud de la Provincia El Dorado autorizó que una trabajadora de otro establecimiento, que entiende y habla kichwa, fuera trasladada a Copal Sacha.
Un líder indígena, un agente comunitario (quien realiza de forma voluntaria actividades de promoción de la salud en las comunidades en coordinación con los centros de salud) o un trabajador de salud que hable la lengua originaria de la zona puede ser contratado como intérprete cultural, de acuerdo con la norma del Minsa. Sin embargo, uno de los problemas detectados es la falta de recursos para cubrir este rol porque la norma solo sugiere, pero no coloca como un mandato legal que los municipios asignen presupuesto para cubrir sus honorarios.
Otra dificultad que superó el Centro de Salud Santa Cruz para acreditar su atención intercultural fue la capacitación de sus trabajadores debido a que la Escuela Nacional de Salud Pública del Minsa ya no tenía cursos disponibles. “Tuvimos que pedir apoyo al Ministerio de Cultura para que se capaciten”, explica Hilda Cohen Grandes, coordinadora de salud intercultural de la Red de Salud El Dorado.

Muchas veces, los profesionales de salud que van a trabajar por primera vez a una comunidad indígena -como los médicos y enfermeras serumistas- se enfrentan a una realidad para la cual no están preparados. “Su formación académica los prepara para asumir que la ciencia es el método para obtener verdades únicas sobre la salud, lo que impide que haya un intercambio de saberes con otras culturas, apunta el médico Oswaldo Salaverry, catedrático de la Universidad Nacional Mayor de San Marcos y exdirector general del Centro Nacional de Salud Intercultural del Minsa.
Por esa razón, la mayoría no comprende los conceptos de la medicina ancestral, basada en la comprensión de la salud desde una relación de equilibrio entre los seres humanos, el territorio y todos los seres que lo habitan, incluyendo los espíritus y deidades de un pueblo indigena. “Los líderes y sabios que practican la medicina tradicional pueden ser aliados de los profesionales de salud, pero llegan a ser considerados sus contrincantes, lo que provoca desconfianza entre la población indígena”, dice el doctor Neptalí Cueva, quien ha sido director del Centro Nacional de Salud Intercultural del Instituto Nacional de Salud.
Los esfuerzos para mejorar la formación intercultural de los profesionales y técnicos de salud han provenido de las organizaciones indígenas, como la Asociación Interétnica de Desarrollo de la Selva Peruana (Aidesep), que agrupa a 69 pueblos indígenas amazónicos de nueve regiones del país. En el año 2005, Aidesep desarrolló el proyecto de Formación de Enfermeros Técnicos en Salud Intercultural Amazónica con la finalidad formar jóvenes indígenas que manejen tanto los conocimientos de la medicina occidental como los de la medicina de sus pueblos, para que, una vez terminados sus estudios, puedan trabajar en el Ministerio de Salud y contribuyan a brindar una mejor atención a las comunidades originarias.
Al inicio, Aidesep buscó trabajar en coordinación con el Estado y propuso la creación del Instituto Nacional de Salud Intercultural. Sin embargo, después de gestiones fallidas, decidió impulsar independientemente un programa de formación en convenio con institutos públicos de Atalaya (Ucayali), Bagua (Amazonas) y Nauta (Loreto). El programa duró hasta el 2013 y se formaron cerca de cien jóvenes enfermeros de las etnias asháninka, shipibo, yine, awajún, wampis, kichwa y achuar.
Sin embargo, un obstáculo ha sido la falta de un sistema de contratación y evaluación del personal de salud que reconozca el valor de la formación y prácticas interculturales para incorporar a los egresados. A ello se suman las difíciles condiciones laborales y falta de incentivos, lo que desmotiva a los jóvenes indígenas formados a seguir prestando servicios. Esto ha sucedido con varios técnicos de enfermería awajún y wampis que egresaron del Instituto Tecnológico Público de Bagua, quienes no se encuentran trabajando en el sector salud.“Hemos buscado el reconocimiento y valoración de los conocimientos indígenas, pero una verdadera política de salud intercultural demanda que el Estado asigne recursos y tome en cuenta la voz y participación activa de los pueblos indígenas y de sus organizaciones representativas”, dice Tabea Casique, dirigente de Aidesep y responsable del Programa de Salud Indígena.
¿Cómo me identifico?
Si la vestimenta, el aspecto físico de una persona, su apellido o su lugar de nacimiento “no parece indígena” desde la perspectiva de los trabajadores de los servicios de salud, suelen registrarla como mestiza. “Lo correcto es preguntarle, de ser necesario leerle alternativas de pertenencia étnica en su lengua materna, lo que demanda la participación de un intérprete cultural”, explica Eden Galán Rodas, director de la Dirección de Pueblos Indígenas u Originarios del Minsa.
Esto es lo que hacen los servicios de salud con pertinencia cultural acreditados y es un protocolo que debería ser cumplido por todos los establecimientos de salud porque existen normas específicas desde el 2015 para el correcto registro de la pertenencia étnica de las personas en los servicios sanitarios en un país donde el 30% de la población se reconoce como indígena. Más de cinco millones de peruanos se reconocen como miembros de los pueblos andinos (quechua, aymara, uros y jaqaru) y más 212 mil se identifican como parte de alguno de los 51 pueblos originarios de la Amazonía, según el censo nacional de 2017, cuando se incorporó por primera vez dos preguntas para la autoidentificación étnica.


La pertenencia étnica hace referencia a cómo se reconocen las personas de acuerdo a sus costumbres, tradiciones, antepasados y familia. Este criterio aplicado a los servicios de salud permite caracterizar, medir y explicar el perfil de salud de los pueblos indígenas, incluyendo las enfermedades más frecuentes y sus determinantes sociales. Es útil también para definir qué estrategias son más convenientes para atender a las comunidades en su territorio.
El formato denominado Hoja de Registro Diario de Atenciones del sistema sanitario del país debe ser llenado en forma manual por el personal de salud antes de que se incorpore a una base de datos digital. Sin embargo, durante la pandemia de Covid-19, la variable de pertenencia étnica no fue incluida en los registros de los enfermos. Por eso, el Estado no ha tenido información para tener una estimación real de la cantidad de comunidades indígenas afectadas. Peor aún, tampoco ha precisado el número de indígenas que han fallecido a causa de la enfermedad.
Mis tradiciones en el parto
Menos sangrado en la mujer, menos posibilidades de desgarros y mucho menos dolor son parte de las ventanas estudiadas del parto vertical, una práctica ancestral de cómo traen al mundo sus bebés las mujeres de comunidades andinas y amazónicas en el país. Hay algunas diferencias entre regiones: mientras en la sierra las mujeres paren más de cuclillas y semisentadas, en la selva prefieren hacerlo de pie y agarradas a un soporte.

Sin embargo, estas prácticas no fueron incorporadas hasta el 2005, cuando el Ministerio de Salud elaboró una norma para respetar la postura del parto de las mujeres de diferentes culturas del país y reducir la mortalidad materna. Los primeros cambios se hicieron en algunas comunidades andinas donde las mujeres vivían en zonas bastante alejadas de los centros de salud. Por eso, se crearon casas de espera cerca de los establecimientos de salud para acoger a las gestantes días previos a su parto y atender posibles complicaciones. Varias de estas casas siguen funcionando, pero con recursos limitados porque no permiten el acompañamiento de los familiares de las embarazadas.
En 2016, el Ministerio de Salud actualizó la norma técnica para que todos los establecimientos de salud del primer nivel de atención estén preparados para atender partos verticales, pero muy pocos profesionales de salud se sienten preparados. Siete de cada diez médicos dijeron que no se sentían capacitados para realizar esta práctica, según un estudio en seis hospitales y centros de salud de Lima Metropolitana, Apurímac, Cusco y Loreto.
Otro obstáculo que aún sigue presentándose es la exclusión y poca valoración de la contribución que hacen las parteras para reducir la mortalidad materna y neonatal en las comunidades rurales distantes a centros de salud. “Hasta ahora, las mujeres que dan a luz en su casa con ayuda de una partera corren el riesgo de que el centro de salud les niegue el certificado de nacido vivo de su bebé”, dice Brenda Araujo Salas, del Centro de Culturas Indígenas del Perú - Chirapaq. En las comunidades rurales de la Amazonía, el 70% de las mujeres dan a luz en casa debido a las dificultades de acceso a los servicios de salud y el temor al maltrato del personal que no comprende sus tradiciones. Por ejemplo, algunos trabajadores de salud se niegan a entregarles la placenta para que las familias las entierren en un ritual debido a que desconocen que en la cosmovisión indígena la placenta es considerada parte integral de la protección del niño, la madre y la comunidad.
En los centros de salud acreditados para una atención con pertinencia cultural no se rechaza a las parteras y curadoras, sino que se tiene un registro de todos los que viven en la localidad para coordinar algunas atenciones, como los casos de embarazadas que presentan complicaciones y requieren cuidados especializados. “Las parteras conocen cómo brindar una atención con respeto y cuidado. En lugar de un clima de persecución, deben crearse espacios de diálogo para ellas”, añade Araujo.
“Sentirnos personas”
“Lo que más le importa a un paciente es ser escuchado, no simplemente que llegó y se le entregó un medicamento. Uno quiere sentirse persona”, dice uno de los usuarios del Centro de Salud de Nauta. Sentirse persona pasa por el interés de los trabajadores de salud que lo atienden, por su reconocimiento no solo como enfermo, sino como alguien que puede ser escuchado en sus necesidades.
Esta misma demanda de reconocimiento, ya no sólo como personas sino como cultura, la expresan algunos técnicos de enfermería awajún que trabajan en los servicios de salud en Amazonas. “No todos nuestros compañeros médicos se interesan por conversar con nosotros para conocer la cultura”, dice uno de ellos.
“Si llega un paciente grave al puesto y no contamos con medicinas ¿qué vamos a hacer para calmar el dolor o la diarrea? Algunos, en la cultura, saben hacer un remedio de plantas. […] Si no mejora, nos vamos en bote a un establecimiento de salud donde haya alguien que pueda ayudarlo. Esto es trabajar juntos”, comenta otra enfermero indígena de Amazonas. Sin embargo, resulta preocupante constatar que aún hay varios trabajadores de salud con poca empatía y una mentalidad cerrada al diálogo intercultural que consideran que “los indígenas no entienden las indicaciones que ellos les explican para mejorar su salud” y “solo llegan a nosotros cuando el curandero ya no puede sanarlos”.

Cada cultura resuelve sus problemas de salud desde su forma de ver las cosas, lo que significa “sanarse a su manera”. Es por eso que se necesita un diálogo entre la medicina académica y la medicina ancestral, y el primer paso es la escucha atenta y comprensiva de la opinión del otro.
Los recursos que no llegan
Desde hace más de dos décadas, el Ministerio de Salud tiene varios centros de investigación, direcciones y unidades dentro de su estructura que trabajan con comunidades indígenas, pero sus competencias se encuentran dispersas y manejan un escaso presupuesto. Carmen Yon, investigadora y especialista en antropología médica del Instituto de Estudios Peruanos, recuerda que en el 2002 se creó el Centro Nacional de Salud Intercultural como parte del Instituto Nacional de Salud para que elaborara la estrategia sanitaria de pueblos indígenas, pero no contaba con recursos ni personal. En el 2005 se creó la Unidad Técnica Funcional de Derechos Humanos, Equidad de Género e Interculturalidad en Salud dentro de la Dirección de Promoción de la Salud para transversalizar estos enfoques en las diferentes estrategias y programas del Ministerio de Salud. Esta unidad ya no existe y tampoco pudo poner en práctica su cometido.

"El único ámbito donde la interculturalidad se concretó y tuvo relativa continuidad en los servicios de salud es la atención del parto vertical, que ha sido alentada para incrementar el parto institucional”, dice Yon. En febrero de 2016, se creó la Dirección de Pueblos Indígenas u Originarios del Minsa y se aprobó la primera política pública de salud intercultural en el país, pero apenas un año después se eliminó la dirección. Tras la presión mediática, fue restituida, pero no recibe hasta ahora suficiente apoyo político ni presupuesto. La falta de recursos ha retrasado también la ejecución del Plan de Salud Intercultural 2022-2026.
En octubre, durante la sustentación del presupuesto de salud en el Congreso, el ministro César Vásquez no destacó una partida con este fin. En la Dirección de Pueblos Indígenas u Originarios del Minsa señalan que los gobiernos regionales y municipios tampoco cumplen sus compromisos de asignar recursos para que los servicios de salud se adapten a una atención intercultural.
“La interculturalidad es solo uno de los requisitos para que los servicios de salud puedan atender mejor las necesidades de los pueblos indígenas. Pero estos servicios tienen que estar provistos de personal, medicinas y equipamiento para que cumplan mínimamente con una atención adecuada. En el marco de la actual crisis del sector salud no viene sucediendo”, apunta Carmen Yon.