La serie "El dinero o la salud" tiene el apoyo del

Cuando los descubridores de la insulina cedieron su patente por un dólar a la Universidad de Toronto, su intención fue facilitar que las farmacéuticas interesadas tuvieran el derecho de fabricarla para hacer accesible este medicamento a las personas con diabetes. Era 1923. Los investigadores Frederick Banting, Charles Best y James Collip creyeron que así evitarían un negocio que lucrara con la salud.
Lamentablemente, se equivocaron.
Más de un siglo después, este gesto altruista fue reemplazado por un oligopolio farmacéutico que ha creado enormes brechas de acceso al medicamento. Actualmente, tres transnacionales, Eli Lilly (Estados Unidos), Novo Nordisk (Dinamarca) y Sanofi (Francia), controlan el 90% del mercado mundial de insulina y cobran precios exorbitantes por este producto del que depende la vida de millones de personas. Según la Organización Mundial de la Salud (OMS), una de cada dos personas que necesitan insulina para la diabetes de tipo 2 no accede a este medicamento esencial.
La insulina es la base del tratamiento de la diabetes: para nueve millones de personas con diabetes tipo 1, convierte una enfermedad mortal en una manejable. Para más de 60 millones de personas con diabetes tipo 2, la insulina es esencial para reducir el riesgo de insuficiencia renal, ceguera y amputación de miembros inferiores.
Si los sistemas de salud públicos no la garantizan, una persona con un salario mínimo tiene que hacer un gasto de bolsillo que resulta catastrófico para la economía de su hogar. Por ejemplo, tiene que gastar el equivalente a unos 10 días de trabajo solo para cubrir una terapia mensual con insulina glargina, uno de los análogos de la insulina usados en diabetes tipo 1 incluido en la Lista de Medicamentos Esenciales de la OMS, advierte un estudio de Health Action International en 47 países del mundo en 2023.
En países de la región como Perú, donde el Seguro Integral de Salud (SIS) compra insulina en cantidades muy limitadas para sus usuarios, muchas personas que viven con diabetes se aplican menos insulina de la que realmente necesitan y se endeudan para comprarla y sobrevivir. Esta injusta situación ha sido considerada como una violación a los derechos humanos de los pacientes por Human Rights Watch.
Pero ¿Cuánto cuesta realmente producir insulina?
Hay varios estudios que demuestran el abuso de una posición dominante del oligopolio farmacéutico. En marzo de 2024, las investigadoras Melissa J.Barber, Dzintars Gotham, Helen Bygrave y Christa Cepuch publicaron una investigación en la que calcularon que los precios actuales de mercado de la insulina son significativamente más altos que los precios basados en costos sostenibles para producirla. El término costos sostenibles hace referencia a una estimación que incluye varios componentes que aseguran que los fabricantes puedan cubrir sus costos de producción y obtener un margen de beneficio razonable.
Según este análisis económico, publicado en la revista Journal of the American Medical Association (JAMA) Network Open, el costo sostenible estimado para el tratamiento anual con insulina humana es de $50 con una inyección diaria para diabetes tipo 2 y $61 usando inyecciones dos veces al día de insulina humana mixta para diabetes tipo 1, lo que significa que estas terapias pueden tener un precio hasta 97% más barato que los de mercado actuales y sin quitarles márgenes de ganancia razonables a los fabricantes.
Mientras que el tratamiento anual con análogos de insulina equivale a $72 usando una inyección de insulina basal una vez al día para diabetes tipo 2, incluido el costo de las jeringas y las agujas, pero no el control de la glucosa. Esto representa un valor hasta 91% más barato que los precios de mercado actuales más económicos.
En el caso de los tratamientos de diabetes tipo 1 con dispositivos de pluma o lapicero reutilizables, el costo sostenible de la insulina humana es de $96 por año y $111 con análogos de insulina para un régimen de bolo basal (combinación de insulina glargina y aspart), lo que quiere decir que pueden ser hasta 83% más baratos que los precios actuales más bajos del mercado.
Algunos lapiceros y análogos de insulina de acción prolongada (insulina degludec, detemir y glargina) y sus biosimilares (como se denomina a los productos biológicos comparables con la misma seguridad y eficacia que los originales) fueron incluidos en la Lista de Medicamentos Esenciales de la OMS en 2021. Un documento que los países utilizan para priorizar sus propias listas de medicamentos esenciales y planes de compras públicas.
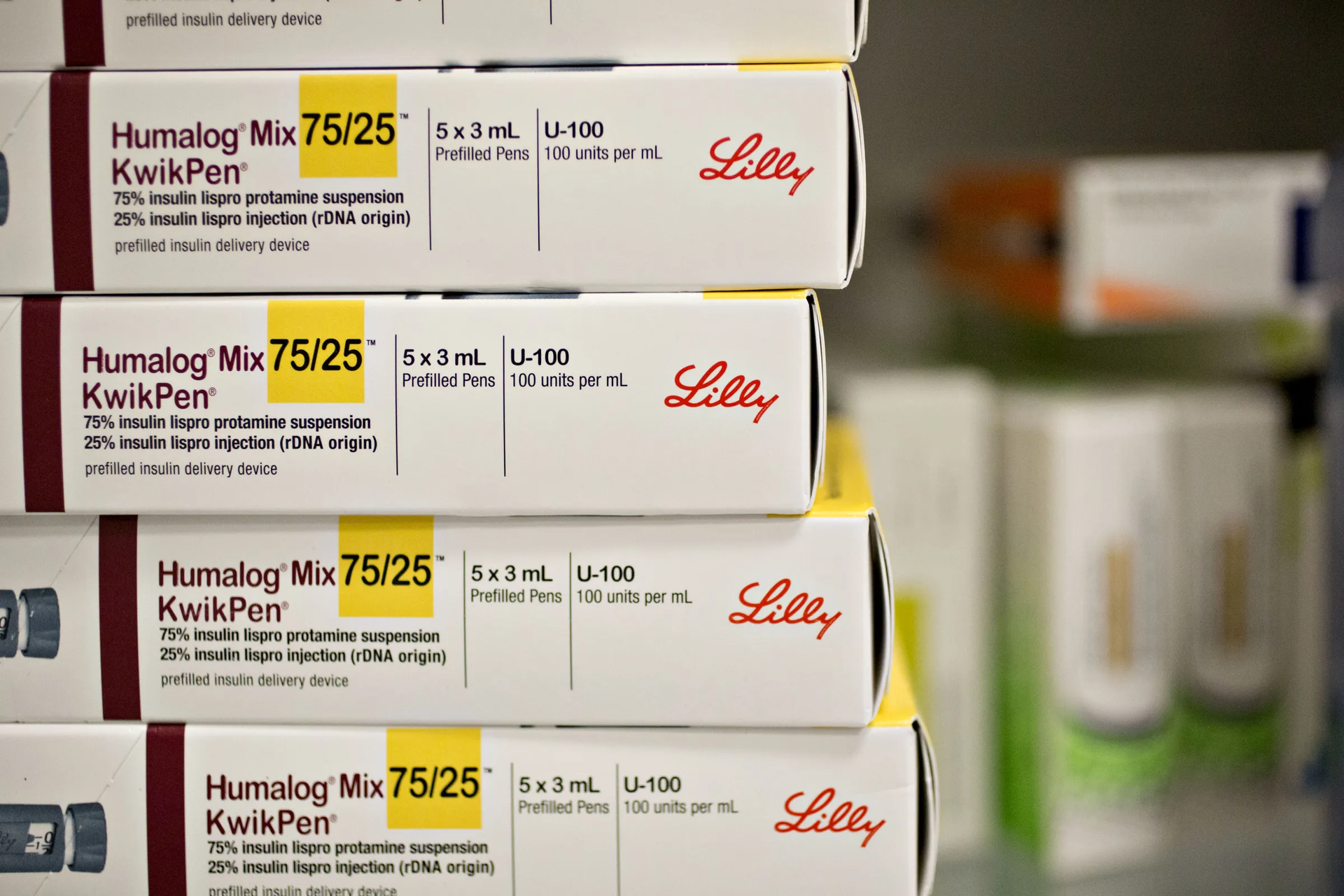
Los lapiceros de insulina son el método habitual para el control de la diabetes en los países ricos, ya que se consideran la opción más precisa, rápida y sencilla para la aplicación de dosis del medicamento, pero casi nunca están disponibles en las farmacias de los hospitales públicos de países de ingresos medios y bajos debido a sus altos precios.
—Sin importar dónde viva una persona en el mundo, debería poder tener acceso igualitario a la terapia más adecuada para controlar la diabetes. Necesitamos que las empresas farmacéuticas antepongan el derecho a la salud de las personas a sus astronómicos beneficios y reduzcan drásticamente los precios de sus dispositivos de insulina—, dice la doctora Helen Bygrave, asesora de enfermedades no transmisibles de Médicos Sin Fronteras, organización que financió el estudio de costos sostenibles de fabricación de insulina.
Esta medida es de vital importancia en un mundo donde hay cada vez más personas con diabetes. El aumento de las tasas de obesidad, dietas deficientes y la falta de actividad física, entre otros factores, han contribuido a que 62 millones de personas adultas tengan diabetes en la región de las Américas, un número que se triplicó en los últimos 30 años, según el último informe de la Organización Panamericana de la Salud (OPS). La tendencia es preocupante entre los jóvenes de la región: más del 30% son obesos o tienen sobrepeso, casi el doble de la media mundial.
—Este panorama hace urgente la necesidad de que los países se centren en la prevención y la promoción de estilos de vida saludable. Al mismo tiempo, es indispensable que aseguren el diagnóstico temprano y el buen control de la diabetes para prevenir la discapacidad y muertes prematuras —, advierte el director del Departamento de Enfermedades no Transmisibles y Salud Mental de la OPS, Anselm Hennis. Si se mantienen las tendencias actuales, se estima que el número de personas con diabetes en la región alcanzará los 109 millones en 2040.
Una población con diabetes cada vez más grande implica también un mercado de insulina que sigue engordando: alcanzó los $28,33 mil millones en 2023 y se proyecta que llegará a $41,63 mil millones en 2033, según la consultora Towards Healthcare.
Una de las farmacéuticas más beneficiadas, Novo Nordisk, facturó $20.6 mil millones en 2020. El 44,5% de sus negocios estuvo vinculado a productos de insulina. En 2023, esta farmacéutica danesa disparó sus ingresos a $33,5 mil millones con el auge global de sus medicamentos Ozempic y Wegovy para la diabetes y la obesidad. Una situación similar registró Eli Lilly con $24.5 mil millones en volumen de negocios en 2020, de los cuales 20,4% fue por insulina. En 2023, el laboratorio estadounidense alcanzó $34.1 mil millones en ingresos, en gran medida por sus medicamentos Mounjaro y Zepbound para la diabetes y la pérdida de peso.
Las patentes de los dispositivos de uso
Si bien la mayoría de patentes que cubren los compuestos de insulina ha expirado, las patentes secundarias (que cubren modificaciones que incluyen los dispositivos de uso) se han convertido en una estrategia legal de las farmacéuticas para ampliar la exclusividad de sus productos en el mercado y retrasar el acceso a los biosimilares de insulina, como se denomina a los productos biológicos comparables con la misma seguridad y eficacia que los originales.
Este es un patrón que encontraron William B. Feldman, investigador principal de la Facultad de Medicina de Harvard, y sus colegas cuando revisaron las patentes y las exclusividades regulatorias en productos de insulina aprobados por la Agencia de Administración de Alimentos y Medicamentos de Estados Unidos (FDA, por sus siglas en inglés) entre 1986 y 2019.
Durante ese tiempo, la FDA aprobó 56 insulinas de marca, de las cuales 33 eran combinaciones del medicamento y su método de uso. Sus fabricantes consiguieron también que el 63% de esas combinaciones tuvieran patentes relacionadas con los dispositivos de aplicación de la insulina.
Por ejemplo, Lantus, la insulina glargina de Sanofi y uno de los medicamentos más vendidos del mundo, fue aprobada como vial en el 2000 y como dispositivo en forma de lapicero bajo el nombre Lantus SoloStar en 2007. Esta última presentación tiene 18 patentes relacionadas con el dispositivo que vencerán en 2033, al igual que su insulina glulisina en lapicero que se comercializa con el nombre de Apidra SoloStar. Sanofi ha protegido también sus lapiceros de insulina Toujeo Solo Star y Toujeo Max SoloStar con 21 y 20 patentes, respectivamente. El 90% vinculadas al dispositivo que caducarán en 2031.
Otro caso son los lapiceros de análogos de insulina de Novo Nordisk, cuyas patentes vencerán en 2029. Tresiba FlexTouch, la insulina degludec de esta farmacéutica en presentación de lapicero, acumula 15 patentes sobre el dispositivo de uso y 1 sobre el compuesto. Asimismo, su lapicero Ryzodeg 70/30 FlexTouch, una combinación de insulina degludec y aspart, tiene 18 patentes, de las cuales 15 están asociadas al método de uso; mientras que su lapicero Xultphy 100/3.6, una mezcla de insulina glargina y lixisenatida usada en el tratamiento de la diabetes tipo 2, acumula 7 patentes vinculadas al fármaco y 19 al dispositivo.
La popular insulina lispro de Eli Lilly, comercializada bajo el nombre de Humalog, perdió su protección en 2014. La mayoría de sus patentes estuvo relacionada con la composición del fármaco y solo tres versiones de la marca tenían patentes para el dispositivo de uso. Sin embargo, seis años antes de que perdiera la última patente de su insulina lispro, Lilly logró una autorización para vender el biosimilar o equivalente de su insulina que bautizó comercialmente como Admelog para seguir compitiendo en el mercado.
La alternativa de los biosimilares
El ingreso de insulinas biosimilares tiene el potencial de reducir los precios para los gobiernos y los pacientes, pero este proceso aún camina lento, sobre todo, su regulación y validación de calidad. La insulina es un producto biológico y suele fabricarse mediante sistemas de ingeniería genética. Sus genéricos son llamados biosimilares, que no son copias idénticas sino comparables o equivalentes a los originales de referencia con garantías de seguridad y eficacia.
En América Latina, la producción de biosimilares de insulina a costos más accesibles representa una esperanza para que los sistemas de salud garanticen sus terapias a millones de personas con diabetes. Pero sólo México, Brasil y Colombia han avanzado más en la aprobación de regulaciones específicas y armonizadas para el registro de biosimilares, lo que permite al mismo tiempo desarrollar programas de educación y sensibilización para elevar la confianza en estos medicamentos entre los profesionales de salud y los pacientes, según la organización Generics and Biosimilars Initiative (GaBI), que vigila el mercado de biosimilares.
Durante esta investigación encontramos que Perú, Chile, Ecuador y Guatemala comenzaron también a diferenciar el proceso de aprobación de medicamentos genéricos y biosimilares en los últimos años, pero no todos tienen procesos eficientes y ágiles basados en las recomendaciones de la OMS.
En 2019, la OMS inició un programa para evaluar y ayudar a acelerar la validación de la calidad de más fuentes de insulina humana, lo que permitiría a los países adquirir con confianza biosimilares. Sin embargo, hasta la fecha, no se ha validado la calidad de ningún fabricante alternativo para producirla.
A pesar de estas limitaciones, hay algunas empresas de mercados emergentes que producen biosimilares de insulina. Por ejemplo, Wockhardt Limited, con sede en la India, ha comercializado su insulina glargina en más de 30 países, entre ellos Perú, Colombia, Indonesia, Tanzania y Malasia. De igual modo, el laboratorio hindú Biocon vende su insulina glargina en más de 20 países, entre ellos México en la región. Mientras que Gan & Lee Pharmaceutical, una empresa china, introdujo su insulina glargina bajo diversas marcas en Argentina y Brasil.
Las alianzas entre multinacionales y laboratorios locales son una estrategia habitual para ingresar a los mercados emergentes. Estas colaboraciones brindan una vía de entrada rápida para los grandes fabricantes, ayudándolos a sortear marcos regulatorios complejos, aprovechar las relaciones existentes y reducir los costos de fabricación. Porque producir un biosimilar es mucho más costoso que un genérico de molécula pequeña: la inversión estimada es de 7 a 8 años y entre 100 y 250 millones de dólares.
—En vista de los desafíos únicos que presenta el mercado de la insulina, los legisladores deben comprender por qué ha quedado aislada de la competencia y tener en cuenta estos factores para mejorar un marco regulatorio y facilitar el acceso a este medicamento—, dice Claudia Martínez, directora de los programas de investigación de Access to Medicine Foundation.

En el último pacto global contra la diabetes realizado en 2021, la OMS llamó a las farmacéuticas a participar en la búsqueda de soluciones para garantizar que todas las personas que viven con diabetes tengan acceso a tratamientos de calidad equitativos, integrales y asequibles. Sin embargo, hasta ahora, el precio de la insulina no ha bajado para los países de la región.
Solo hay algunos programas de donaciones del medicamento que funcionan de manera temporal y limitada. Un gesto que las empresas llaman responsabilidad social, pero que no ha cambiado un negocio que convierte la salud en un privilegio de quienes pueden pagar una terapia.
Un precio que dispara las ganancias
Las tres empresas del oligopolio farmacéutico fueron consultadas sobre las razones que hacen que la insulina sea un medicamento de alto costo. Su principal argumento es su inversión en innovación, pero los estudios han demostrado que el precio que fijan responde a altísimos márgenes de ganancia.
“En el caso de la insulina, estamos hablando de un medicamento que fue descubierto hace más de 100 años, y que ha tenido diversas transformaciones en sus procesos de producción derivado de una intensa investigación y desarrollo, en consecuencia, su elaboración y su comercialización son diferentes”, dijo Novo Nordisk en un documento de prensa enviado a Salud con lupa.
Una respuesta similar tuvo Sanofi para justificar los precios de sus insulinas. “Nuestras insulinas análogas son medicamentos biológicos innovadores de alta complejidad respaldados por varios años de investigación, desarrollo y estudios clínicos, con procesos de producción y transporte exigentes. Estos elementos generan diferencias importantes frente a otros productos de la misma categoría”, señaló la empresa por escrito. Solo Ely Lilly declinó hacer declaraciones para esta investigación.