La aguda alarma del reloj se dispara exactamente a las 5:30 de la mañana, Adriana Salazar Duarte estira el brazo derecho y de un apretón lo silencia. Se levanta como si un resorte la empujara hacia la regadera.
El agua tibia le refresca el rostro y la médica de profesión piensa cuánto le gustaría quedarse bajo “esa reconfortante sensación todo el día”, pero es imposible. Debe salir, ponerse su uniforme azul claro, tomar rápidamente un ligero desayuno de frutas y verduras y marcharse a trabajar.
Desde que el primer caso del nuevo coronavirus se detectó en México el 28 de febrero, la rutina de Salazar Duarte ha cambiado de manera drástica. Ahora debe llegar al hospital media hora antes de lo normal.
Su reloj marca las 6:35 horas, se coloca rápidamente el uniforme quirúrgico y sube al auto. Con una frase que ahora es obligatoria, se despide de su hermano y sus dos sobrinos: “Cuídense mucho”.
Aunque extrema las medidas de higiene, está consciente de que ésta podría ser la última vez que los vea sanos. Ella ya padeció la COVID-19 y se recuperó, pero un descuido podría contagiar a su familia con el virus.
A sus 41 años, Adriana es médica internista. Lleva más de una década trabajando en el Hospital General No.1 del IMSS en Tijuana, Baja California, al norte del país, justo donde se erige el muro fronterizo que divide a México y Estados Unidos.
Tijuana colinda con San Diego, California, y en esa unión territorial ocurren cerca de 300 mil cruces diarios de uno y otro lado. Su vecindad con una de las economías más potentes del mundo mueve a la gente a cruzar la frontera por motivos de trabajo, comercio, negocios o turismo.
Por lo regular, el flujo vehicular es intenso a cualquier hora, pero desde que el gobierno local decretó medidas de restricción, disminuyó hasta en 50%. Por ello, Adriana recorre en menos minutos el trayecto de su casa al hospital. Ingresa al estacionamiento a las 7:10 de la mañana.
Antes de descender del auto hace una pausa, inhala aire hasta sentir que sus pulmones se llenan. La angustia hace presencia de nuevo. Respira otra vez. Ahí va. Se suma al escuadrón de personal de salud que lidiará con la enfermedad.
Especialista en Infectología, conoce los altos riesgos que representa el SARS-CoV-2. “Pero una cosa es imaginarte cómo actúa esa nueva enfermedad y otra afrontar la realidad. Este virus es sumamente contagioso y letal”, comenta la doctora.
Y hoy sabe que la ciencia aún no tiene respuestas y que una vez que el virus ingresa al cuerpo de una persona, se adueña de su maquinaria celular y la destruye para desgarrarla por dentro. “El virus ataca y, en minutos, deteriora todo el cuerpo. Jamás, explica Adriana, había enfrentado una situación así”.

El primer caso de la COVID-19 en Tijuana se detectó a fines de marzo. Un mes después, decenas de ciudadanos llegaron a los hospitales. Los cruces fronterizos entre Tijuana y San Diego, California, no cesaban. Tampoco los contagios.
Adriana ingresa al área de consultorios y se dirige a la máquina checadora para que en la tarjeta quede constancia de que está llegando a las 7:30, hora en que empieza el nuevo ritual.
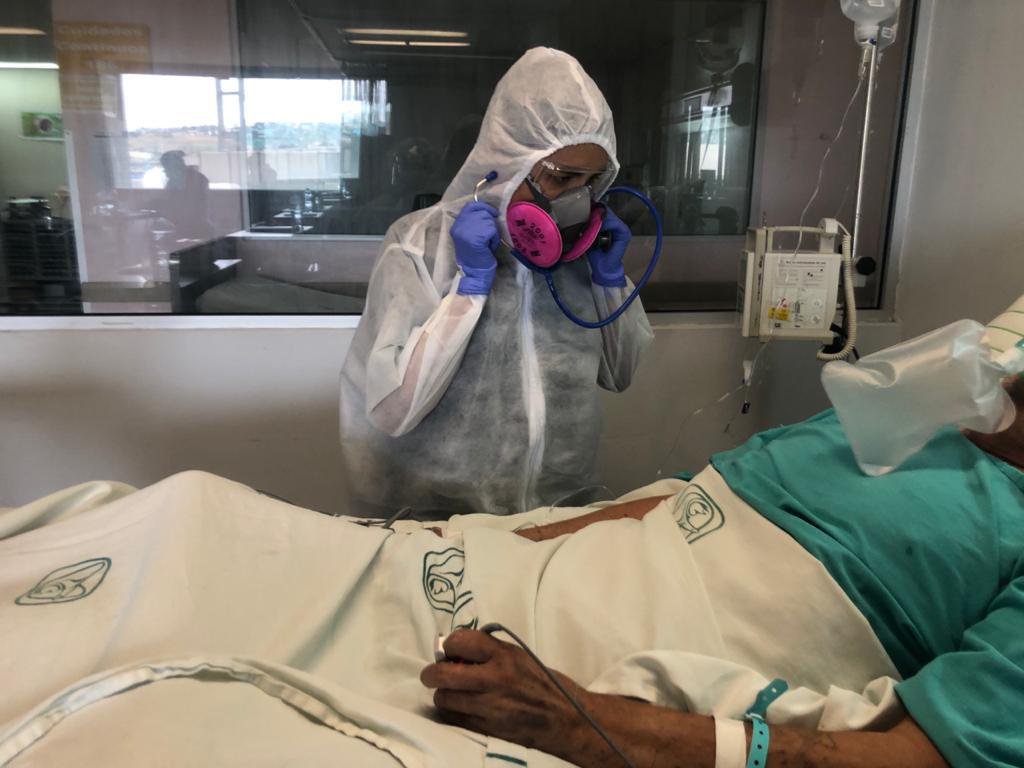
Sobre su uniforme se coloca un equipo especial. Primero, se ajusta un par de guantes blancos; luego, una bata azul claro impermeable, un par de botas desechables y un gorro de tela para cubrir el cabello.
Después, lo más incómodo: unos googles de plástico para proteger sus ojos, una mascarilla cubrebocas, una careta de vinil transparente para blindar todo el rostro y, al final, otro par de guantes.
Ha sido difícil adaptarse. El traje dificulta la movilidad. Los primeros días tardaba hasta 40 minutos en colocarse toda la parafernalia de protección. Ahora sólo le lleva la mitad del tiempo.
“Es muy incómodo el equipo. Como nariz y boca están sellados, haces más esfuerzo para respirar y, al no tener aire fresco, el cuerpo se fatiga”, cuenta Adriana, originaria de San Luis Río Colorado, Sonora, un estado vecino a Baja California, donde ahora reside.
La trasmisión del virus se ha extendido por la ciudad y el Hospital General No.1 del IMSS, el más importante del estado, convirtió el piso de Ginecología en área exclusiva con capacidad para 80 pacientes en etapa crítica.
En menos de un mes, el número de infectados se incrementó y se comenzaron a saturar los espacios. El hospital reconvirtió otro piso para sumar 80 camas más de cuidados intensivos. Los enfermos seguían llegando y necesitaban espacios adicionales: el área de Urgencias también se transformó en zona de atención para 70 pacientes con síntomas graves.
Para la tercera semana de mayo, Tijuana muestra un color rojo ardiente en el mapa nacional del coronavirus. El contagio se esparció y el número de personas fallecidas creció rápidamente. De pronto, con 606 muertes provocadas por el virus, esta zona fronteriza se colocó como el segundo lugar de mayores bajas del país, después de la Ciudad de México.
A las 8:00, Adriana sube a uno de los pisos COVID-19 y revisa la relación de los enfermos. Examina el nombre de las y los internos uno por uno. Son 80 pacientes, todos delicados, y sólo hay cuatro médicos para atenderlos: tres internistas y un infectólogo. A cada uno le toca ser responsable de hasta 20 camas en ese turno.
Los cuatro médicos cuentan con el apoyo de 20 enfermeras asignadas al cuidado intensivo. Cada una atiende a cuatro o cinco personas que yacen en las camas, auxiliadas por máquinas para respirar.
En esta crisis sanitaria, el desafío es evitar el contagio del virus, pero también la capacidad hospitalaria para atender a los enfermos en estado crítico. “Existe un déficit de más de 200 mil médicos y enfermeras en el país, principalmente en medicina crítica, infectología y neumología”, reconoció el subsecretario de Salud, Hugo López-Gatell, en la conferencia del 24 de abril.
Los pisos destinados a pacientes COVID-19 semejan estaciones espaciales: el personal médico se desplaza suave y cautelosamente, enfundado en batas, googles y caretas que dificultan la comunicación entre sí y con los pacientes.
Son las 8:30 y los médicos empiezan a revisar el historial clínico y a realizar la exploración física de cada uno de los pacientes. Ese proceso les toma, si no hay emergencias, unas tres horas.
Apenas ha pasado una hora desde que empezó y Adriana avanza en la revisión de la medicación prescrita y los estudios previos para actualizar las indicaciones, analizar el desarrollo del paciente y detallar en la tabla médica los cambios en su condición.
Le toca examinar a dos pacientes con ventilador. Revisa sus niveles de oxígeno y dióxido de carbono, ajusta el ventilador, checa la hidratación y observa si responden a ciertos estímulos.
“A veces tardas más porque debes ser más cauteloso con los pacientes que ya usan ventilador. Un error podría revertir hasta el mínimo avance”, precisa la médica.
Las 10:30. Adriana regresa a explorar a dos pacientes que muestran progreso en su tratamiento. Tiene la esperanza de que salgan del hospital porque, poco a poco, su oxigenación se ha regularizado.
No sólo debe estar atenta a la evolución de los enfermos. También envía a través de WhatsApp el estado clínico de cada paciente a subespecialistas que se encuentran fuera del área COVID-19, con un teléfono celular habilitado para ese fin y que nunca sale de la zona.

Los subespecialistas revisan el informe y entregan el diagnóstico a las trabajadoras sociales para que ellas, a su vez, comuniquen el estado de salud de los internados a los familiares.
Adriana atiende su noveno enfermo del día. Son las 11:30 y una de las enfermeras llega apresurada al cuarto en que se encuentra: “A su paciente con ventilador mecánico no se le siente el pulso”, le dice con notoria angustia.
La médica se mueve lo más rápido posible que le permite su traje. Revisa al paciente, un hombre de 55 años con sobrepeso. Le toma el brazo y aprieta levemente su muñeca. El interno no se mueve, pero ella logra sentir pulsaciones. Tiene pulso, aunque débil. Coloca sus dedos en el cuello, debajo de la mandíbula, y palpa la frecuencia de los latidos del corazón. Toma el termómetro y le mide la temperatura. La angustia se desvanece. El interno está delicado, pero estable.
El reloj marca las 12 del día y los médicos no paran. Adriana está por concluir la revisión de sus 11 pacientes. A esa hora la temperatura de su cuerpo empieza a subir. La falta de oxígeno la sofoca y para ese momento el elástico del cubrebocas y de los googles le ha marcado el rostro.
Por fortuna, ha llegado apoyo: un cirujano y un médico residente. Es la oportunidad de sentarse en una de las sillas del pasillo, justo cuando su cuerpo ya está sufriendo los estragos de la deshidratación.
No puede tocarse la cara, ni beber agua o consumir alimentos, mucho menos ir al baño. Debe aguantar, de otra forma tendrá que salir del área, quitarse el equipo especial y volver a colocarse uno nuevo. No lo hará. Es demasiado. Por eso, sólo ingirió un desayuno ligero y sin líquidos.
Descansa un momento. Recorre el hospital con la mirada y piensa en cómo el virus apagó la alegría del personal de salud. El estrés laboral, el cansancio físico y el miedo a contagiarse son permanentes. “Es una profesión de 24 horas. La vocación y la adrenalina es lo que nos hace resistir, mantenernos fuertes”, apunta Adriana.
No lleva ni 10 minutos sentada cuando una enfermera se acerca a decirle que un nuevo paciente está ingresando y debe recibirlo. Adriana se incorpora de inmediato porque el piso COVID-19 está a tope. Ubica la última cama y revisa a la nueva persona internada: le toma la temperatura, el pulso, su nivel de oxigenación. Se coloca el estetoscopio y se dispone a explorar los pulmones cuando una enfermera la requiere. Otra emergencia: una mujer de aproximadamente 40 años entró en crisis. Además de padecer la COVID-19, presenta insuficiencia renal y necesita hemodiálisis.
Adriana se alarma por la gravedad. Tiene fiebre de más de 38 grados. Le pide a la enfermera que vaya de inmediato por el anestesiólogo. No hay opción: o la intuban o perderá la vida.
En minutos, preparan a la mujer, la anestesian y el especialista le introduce por la boca un delgado tubo de plástico que le permitirá llevar oxígeno a la paciente. Es un momento crítico. Procede con mucho cuidado para evitar daños a la laringe y a las cuerdas vocales.
Las enfermeras asisten al médico y la doctora vigila los signos vitales de la paciente. En medio del apremio, logra escuchar que la señora de la cama de enfrente se queja.
El anestesiólogo concluye el procedimiento y logra estabilizar a la mujer con insuficiencia renal. La doctora Salazar Duarte cruza el pasillo y llama a otra de sus compañeras para que la ayude. La paciente ya no está oxigenando bien. Las doctoras intentan moverla y colocarla bocabajo. La mujer, que también padece obesidad, no les entiende.
Las doctoras tratan de voltearla, pero el peso de su cuerpo casi inerte es demasiado. Las enfermeras no pueden auxiliar porque atienden a otros internados. Al fin, la logran mover y la colocan bocabajo. La paciente, por fortuna, comienza a recuperar oxígeno.
La doctora Salazar Duarte siente cómo se le empañan los googles y cómo le escurre el sudor por su rostro. Aunque la visión se le nubla, no puede abandonar a la señora.
Es el último miércoles de abril y el personal ha ingresado en una dinámica que no otorga descanso. Todo indicaba que sería un día “normal”, con pacientes delicados, pero estables. Sin embargo, después del mediodía los internos más graves entraron en crisis y otros se descompensaron.
No hay lugar para titubeos. El personal se mueve sin parar, de extremo a extremo en el piso. Los pitidos no cesan y las médicas y enfermeras colocan catéteres, reaniman a pacientes que sufren paros cardiacos, revisan a quienes tienen respiradores mecánicos, apoyan a otros compañeros.
La alta carga de pacientes rebasa al equipo médico. Necesitarían refuerzos, pero no hay cómo: en Tijuana ya se han contabilizado 80 profesionales de la salud contagiados por el virus y unos 50 más tuvieron que guardar cuarentena porque presentan factores de alto riesgo: hipertensión, obesidad, tabaquismo y diabetes.

Adriana regresa a vigilar la evolución de la paciente que se encuentra bocabajo. No pasan muchos minutos, cuando a las 13:45 una enfermera le hace señas para advertirle que otro de sus pacientes se encuentra mal. Acude de inmediato. El paciente, un hombre de 50 años, ha estado conectado al ventilador durante cuatro días y se queja de dolor en sus articulaciones por la inmovilidad.
Lo atiende y cinco minutos después regresa a la cama de la mujer que permanece bocabajo. Se asusta porque no responde. Le toma el pulso y se da cuenta de que ha muerto. Se le humedecen los ojos. Creía que iba a mejorar.
Se repone luego de unos minutos y se dispone a escribir el informe de la paciente que falleció, cuando otra enfermera le avisa de una crisis más. Un interno de 55 años, que padece hipertensión y obesidad, no puede respirar. Adriana trata de incorporarlo, pero no puede. Dos anestesiólogos y dos enfermeras llegan apuradamente para asistirla. El hombre ya casi no puede respirar. Lo voltean bocabajo, pero no funciona y Adriana decide intubarlo.
Minutos después, y ya con un delgado tubo en la boca que le llega hasta la tráquea, el hombre vuelve a respirar. El estado de alerta baja. Los médicos revisan sus signos vitales y caminan hacia el pasillo, un poco aliviados.
Pero el respiro es pasajero. En ese momento una enfermera se acerca y les comunica que otro de los enfermos falleció. Otra víctima se acumula en la lista de muertes de Baja California que, día tras día, seguirá su ascenso hasta llegar un mes después a un escalofriante mil 768.
El reloj marca las 14:30 horas y al parecer la tormenta de emergencias ha cesado. La doctora Salazar Duarte hace un último recorrido. La mayoría de los pacientes graves se mantienen estables.
Concluye su turno y se descubre exhausta. Lo único que quiere es despojarse del equipo de protección y respirar aire fresco, liberar el estrés, escapar de ahí y pegarse al garrafón del agua para saciar la sed.
Pero aún no es tiempo. Debe formarse en una larga fila, junto con el personal del turno matutino, para quitarse con extremo cuidado el equipo de protección. Un especialista ubicado en otra área revisa, a través de un monitor, que todo el personal coloque batas, botas y gorras en bolsas especiales; los googles y las mascarillas se depositan en cubetas con cloro.
Uno a uno, salen del área COVID-19 y pasan a otra sección. Con ropa limpia, Adriana se dirige al área de consultorios y checa su salida.
Este día quedará grabado en su memoria por el nivel de tensión. Hasta ahora no había experimentado una situación así, en la que cinco o seis pacientes graves entraran en crisis extrema hasta llegar al filo de la muerte o de plano fallecer.
La doctora Salazar Duarte llega a casa a las 15:30 horas. Llora, como lo ha hecho otros días. “Uno lleva grabadas en la mente las caras de los pacientes. No hay manera de evadirse”, dice y comparte la sensación.
Y recuerda un caso entre muchos. “Fui la última persona con la que un paciente habló. Antes de intubarlo, cuando se ahogaba por la crisis de asfixia, me dijo: ‘Le encargo que me dé vueltas. No se olvide de mí’. Le dijo que no sería así. Y ese mismo día murió”. Y no lo ha olvidado, tal como se lo prometió.
Cada que concluye su turno aparece una especie de rutina. Deja el hospital con una sensación de aguda tristeza, “pensando en si mañana volveré a encontrar a mis pacientes con vida”.
“Es muy desesperante no poder hacer algo para mantenerlos vivos. Nuestro deber es salvar vidas y en esta batalla contra la COVID-19 hemos perdido muchas”, lamenta Adriana, quien encuentra un pequeño escape las tardes en que practica yoga y bicicleta fija en su habitación.
El cuerpo de la médica abandona el hospital cada tarde, pero el hospital no siempre la deja. A veces sueña que sigue en él; en otras ocasiones, el cansancio la hace dormir de un tirón, hasta que la aguda alarma del reloj se dispara exactamente a las 5:30 de la mañana, Adriana estira el brazo derecho y de un apretón lo silencia.
Se levanta como si un resorte la empujara hacia la regadera. El agua tibia le refresca el rostro y se prepara para regresar, minutos después, al hospital.