El doctor Jorge Lossio, director del Instituto Riva-Agüero, forma parte de una generación de historiadores peruanos dedicados a entender las carencias, los prejuicios y las políticas que han marcado la salud pública y sus efectos en la vida de las personas. Su especialidad, la historia de la salud, ciencia y tecnología demuestra su relevancia ahora que enfrentamos la pandemia del COVID-19 y necesitamos revisar y aprender del pasado.
Lossio estudió en la Facultad de Humanidades de la Pontificia Universidad Católica del Perú (PUCP). Su interés por la historia de la salud pública nació durante su etapa de practicante en el Instituto de Estudios Peruanos (IEP), donde conoció al profesor e historiador Marcos Cueto, autor del libro El regreso de las epidemias. “Comencé a trabajar con él como su asistente de investigación y me fascinó el tema”, cuenta.
Desde enero de 2020, Jorge Lossio dirige el Instituto Riva-Agüero, que depende de la PUCP. "Las epidemias son momentos de crisis, pero también de oportunidad. Son contextos que permiten cambios y creación de reformas en la salud pública", afirma.

Sus estudios le han permitido conocer que la epidemia de fiebre amarilla de 1868 ocasionó la muerte de aproximadamente 4.000 personas en Lima (casi el 5% de la población de entonces). Esta situación generó una reforma del sistema hospitalario enfocada en el tratamiento de la salud desde una mirada científica. Se impulsó también la construcción del Hospital Dos de Mayo, entonces el más moderno del país.
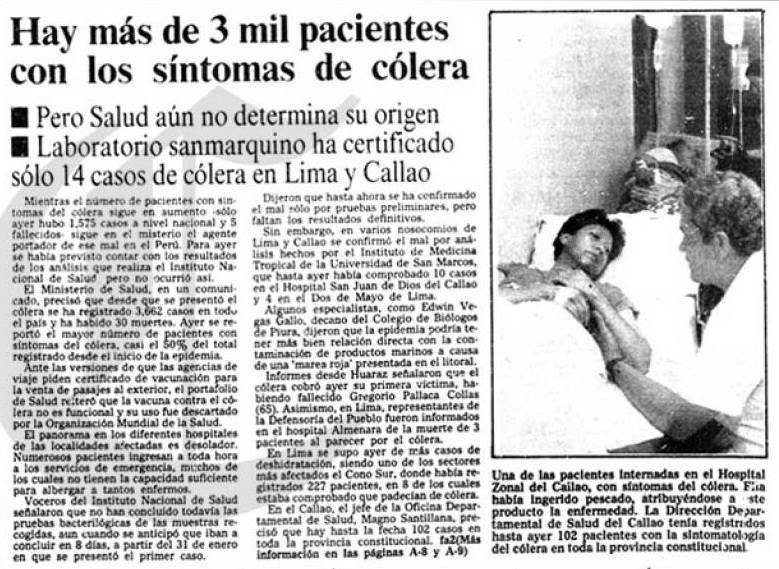
Mientras que a inicios de los noventa, el Perú fue golpeado por la epidemia del cólera, una enfermedad que se pensaba desaparecida y que mató a casi 3.000 personas. El rebrote del cólera obligó al Ministerio de Salud a diseñar campañas educativas que recordaran la importancia de la higiene cotidiana de manos y de hervir el agua potable para consumirla. En el 2009 enfrentamos la pandemia de gripe A (H1N1), un virus que obligó al cierre de fronteras y la cancelación de eventos públicos a nivel global.
Lossio dice que todos estos episodios fueron oportunidades desaprovechadas para mejorar el sistema de atención médica e instalar prácticas saludables permanentes.
Al revisar su publicación “Estado, prensa y sociedad frente a la influenza A (H1N1)” es inevitable advertir que la reacción ante esa pandemia fue similar a la de ahora con el COVID-19. ¿Hay un patrón de respuesta?
Sí lo hay. Charles Rossenberg, un historiador de la medicina, fue el primero en identificar este patrón. Cuando analizó las respuestas en Estados Unidos ante el VIH/sida encontró que estas eran muy similares a las mostradas con la peste negra o la influenza de 1918. Identificó una primera etapa de negación, en la cual, los individuos y los estados desestimaban la epidemia a pesar de la evidencia. Rossenberg atribuía esta negación a la resistencia de reconocer todas sus implicancias, como su impacto económico, político y en la vida cotidiana. Luego de la negación viene la búsqueda de una explicación. La sociedad espera que alguien explique por qué sucede. Va seguida de la búsqueda de culpables que, en el caso del VIH/sida se relacionó con la población LGTB. En el Perú ocurrió algo similar con la comunidad china durante la peste de inicios del siglo XX. Finalmente, una vez pasado el pico de la pandemia, viene un regreso a la vida cotidiana, aunque con algunos cambios.
La crisis por la pandemia del COVID todavía sigue en curso...
Estamos en medio de la crisis. Históricamente se ha visto que hubo rebrotes porque la gente descuida las medidas sanitarias. Por ahora hay que mantener la calma y tener paciencia.
Regresamos a la llamada ‘nueva normalidad’. ¿Es correcto el término?
Es un término en boga, pero entiendo lo que se quiere decir. Históricamente, no todo ha vuelto a ser exactamente igual que antes. Con la influenza de 1918 - 1919, las mujeres abandonaron el corsé, los hombres dejaron los sombreros de copa alta y la gente comenzó a usar ropa más cómoda. En cuanto al Estado, se empoderaron los sistemas de salud. Se les prestó más atención. Apareció la noción de que la salud era un deber del Estado y no solo una responsabilidad municipal o individual, como antes se creía. Cuando se produjo la pandemia del sida, regresamos a la normalidad, pero con un cambio en nuestras conductas sexuales. La revolución sexual de los sesenta y todos los discursos del amor libre cambiaron, se modificaron. Después del cólera, en 1991, la costumbre de lavar las frutas antes de consumirlas, hervir el agua o no tomarla directamente del caño fueron algunos nuevos hábitos.
¿El modelo económico de un país influye en su respuesta ante una pandemia?
Así es. Marcos Cueto sostiene -y es una idea que también comparto- que el mundo pasó al modelo neoliberal entre los años 80 y 90, como parte de un cambio global. Antes de eso, tras la pandemia de influenza de 1918 y la gran depresión, se empujó la idea del Estado benefactor. Es decir, debía asegurar condiciones básicas de salud y educación para que las condiciones de vida fueran aceptables. Pero este paradigma cambia en los 80 y 90. Se enfoca en el individuo, como era antes de los años 20. Según este modelo, cada persona es responsable de su salud. Debes cuidar tu estilo de vida. Con el neoliberalismo aparecen también las Administradoras de Fondos de Pensiones (AFPs) y se destina menos dinero al sector Salud. A nivel global, organizaciones como la OMS dejan de tener tanto poder y aparecen entidades, como el Banco Mundial, con el discurso de ser más eficiente con menos recursos. Así, cuando aparece el cólera, la malaria o el dengue, y ahora el COVID-19, nunca estamos preparados. Cada crisis nos encuentra desprevenidos.
Y eso genera pánico y pesimismo.
La sensación de fatalidad o agobio es típica de toda pandemia, sobre todo, cuando se trata de virus nuevos y no es posible saber a cuánta gente puede matar. También lo es la incertidumbre. La prensa es un factor que puede influir en la manera cómo manejamos la situación. Hasta fines del siglo XX e inicios del siglo XXI, la prensa ha sido muy sensacionalista y ha reforzado prejuicios. En la epidemia de fiebre amarilla de 1868, El Comercio consignaba mucho discurso antiasiático, pues se consideraba que la comida china tenía la culpa de lo que sucedía. Con la influenza A(H1N1), en 2009, un sector de la prensa recordaba las miles de muertes de la gripe española y se consignaba en portada de los diarios la cifra de muertes. Todo eso ha generado pánico. Y el pánico, como el escepticismo, no sirven para afrontar mejor una pandemia.
A nivel global, las disputas entre Estados Unidos y China tampoco han ayudado a aliviar la incertidumbre por la pandemia.
La tensión geopolítica entre China y Estados Unidos ha hecho que la respuesta ante la pandemia sea más descoordinada. En el caso del SARS, por ejemplo, respondimos como comunidad internacional mucho mejor que ahora.
La desinformación ha sido otra epidemia paralela. ¿Es realmente un fenómeno que recrudeció con el COVID-19?
Desinformación siempre ha existido, pero lo nuevo es la circulación de demasiada información. Hay mucha teoría de complot o visiones no científicas de por qué ocurren las cosas. Otra idea fuerte asegura que el nuevo virus es producto de un laboratorio chino. Todo eso favorece en la población la desobediencia de las recomendaciones de las autoridades sanitarias.

¿Por qué dudamos de todo?
Hay mucha desconfianza hacia el Estado, los políticos y científicos. Es un tema por resolver, pero eso tomará mucho tiempo. Desde la perspectiva histórica encontramos, por ejemplo, que durante la influenza A(H1N1) del 2009, el pico de casos coincidió con las muertes por el friaje en el sur del país. Mucha gente afirmaba entonces que el virus de la influenza era una invención porque, si realmente hubiera interés por la salud, se prestaría atención a las muertes por el friaje. Ahora mismo, en el contexto del COVID-19, la ausencia del Estado y su repentino interés despierta la desconfianza en la población, como se percibe en la Amazonía. Además, está el discurso anticiencia. Durante epidemias del siglo XIX y la peste en el siglo XX mucha gente dudaba del contagio, pero en ese entonces gran parte de la población no había recibido educación basada en ciencia. Hoy la situación es distinta, no obstante, mucha gente cuestiona ahora mismo la veracidad del contagio.
¿Eso explica la resistencia a mantener hábitos saludables, como lavarse las manos, mantener la distancia física y la higiene respiratoria?
La gente no cree en la explicación científica. Los grupos anticiencia no son pequeños, por el contrario, siguen creciendo. Un ejemplo es el movimiento antivacunas que empezó en Europa, o el ‘terraplanista’ (asegura que la tierra es plana) en Estados Unidos. En el caso peruano, la necesidad económica empuja a un sector de la población a desafiar las regulaciones sanitarias frente al COVID. Otro grupo adopta una posición fatalista, que se resigna a convivir con la enfermedad. Esto es algo histórico en el Perú. En los años 50 y 60, mucha gente rechazaba la política de erradicación de la malaria al dar por sentado que cada año un grupo de personas moriría por diversas causas. Al ser cuestionados respondían: ¡Así es la vida!
Con la emergencia sanitaria por el COVID-19 surge la necesidad de ir hacia un sistema único de salud para estar mejor preparados ante una nueva pandemia.
Esta idea no es nueva. Surgió en los años 30 y reaparece en los años 50, en el contexto de las migraciones y post Segunda Guerra Mundial. En el Perú, en la década de 1930 se crea el Ministerio de Salud, y en los años 50, se construyen los hospitales grandes en Lima. Se amplió la seguridad social y hubo reformas importantes. La lógica del sistema único es democratizar la salud para que todos tengan acceso a ella. Ahora, además, implica regresar a la idea -que se popularizó en los años 40, con la creación de la OMS-, de asumir la salud como un derecho humano. Pero la experiencia histórica demuestra que, si bien se dan mejoras y cambios, muchas veces el sistema único de salud queda solo en planes y proyectos. Esperemos que ahora no sea así.
Pasa el remezón de la pandemia y el interés decae.
Hay la lógica: ¡Uf, ya pasó la emergencia, ya veremos qué pasa a futuro! Podemos hacer mil planes y regulaciones, pero históricamente, vemos que una vez que pasa la emergencia olvidamos los cambios de fondo.
¿Cómo ve el corto plazo? ¿Cuáles son los aprendizajes para tener en cuenta?
Hay que evitar que se repitan los patrones negativos de respuesta ante una pandemia, como estigmatizar a un sector de la población que contrae ciertos males o buscar culpables. El pánico, las compras masivas al inicio de la crisis y el escepticismo tampoco sirven. La gran lección -ojalá se aprenda- es comenzar a confrontar los problemas de fondo. No acostumbrarnos a convivir con la pobreza, la inequidad y ver como normal que un sector importante de la población carezca de protección laboral o seguridad social. Solo confrontando esos problemas vamos a tener una respuesta eficiente y eficaz ante las pandemias. Las respuestas superficiales o de maquillaje no sirven de nada.