Esta semana, el Instituto Nacional de Salud (INS) anunció que se habían alcanzado los 10 mil genomas secuenciados de SARS-CoV-2. Una cifra relevante en la secuenciación de genomas de un virus en el Perú, que recién durante la pandemia destinó recursos a esta tarea a diferencia de Europa y Estados Unidos. Este proceso permite identificar de manera temprana nuevas mutaciones genéticas, algo necesario para comprender la evolución de la covid-19 en el territorio y poder tomar mejores medidas sanitarias.
La información obtenida por el INS resulta especialmente importante luego de que el martes el ministro de Salud, Hernando Cevallos, advirtiera del aumento de contagios en las últimas semanas. Estos números podrían significar el inicio de una tercera ola, en un escenario en el que la variante Delta, la más transmisible de las que tenemos, se ha convertido en la predominante en el país.
Para conocer más sobre la variante Delta, los avances realizados para secuenciar genomas, nuestra capacidad de vigilancia en comparación con otros países de la región y lo que nos espera durante los próximos meses de pandemia, conversamos con el biólogo molecular Víctor Jiménez Vásquez, miembro del equipo de Secuenciación Genómica de SARS-CoV-2 del INS. Jiménez también hace énfasis en la importancia de la vacunación para controlar las mutaciones del virus.
📌 La variable Delta, la más transmisible del país, llegó en mayo, pero recién en noviembre —especialmente en las últimas dos semanas— el número de casos covid-19 ha comenzado a aumentar rápidamente. ¿Ha tenido la expansión de Delta un papel importante en este incremento?
La expansión de la variante Delta podría ser uno de los factores, pero podría ser también que las personas están dejando de usar la mascarilla, el lavado de manos, no respetan el aforo. Podría tener una causa vinculada más al comportamiento humano que al comportamiento del virus. Esto lo podríamos entender considerando lo que pasa en Europa, donde se relajan las medidas y los casos se disparan. Este es el factor más fuerte.
Hay que tener en cuenta también que los casos de Delta no han estado bajos, no es que recién hayan aumentado hace dos semanas. Estos se han incrementado de manera progresiva, pero muy lentamente, desde que llegó al Perú el primer caso en mayo. Delta tardó cuatro meses en volverse predominante. Mes a mes hemos estado evaluándola y hemos visto su ascenso progresivo hasta hoy. Pero desde setiembre ya encontramos un 50% de casos Delta frente a las otras variantes. Alrededor del mundo, cuando Delta llega a un lugar, se expande de una manera abrupta. En una o dos semanas acapara los casos. En el Perú, en cambio, ha demorado más.
📌 ¿A qué se debe esta diferencia?
Cuando Delta llega a Europa y a Estados Unidos, estaban plagados de Alfa. Pero cuando Delta llega a Perú, las predominantes eran Gamma y Lambda, que eran variantes de preocupación y tenían una transmisibilidad muy importante. Entonces, en un ejemplo didáctico, es como si Delta fuera Thanos y, en Perú, se enfrentó a los Avengers. Pero en Europa se ha enfrentado solamente contra un ciudadano muy fuerte, y le ganó fácilmente. Eso es lo que parece que ha sucedido. A Delta le ha sido mucho más fácil luchar contra Alfa.
📌 ¿Se han detectado sublinajes de Delta que puedan ser de mayor riesgo para la población?
Dentro de Delta se han descrito más de 120 sublinajes —descendientes de la variante— al día de hoy a nivel internacional. Y de esos, tenemos más o menos 32 sublinajes en el Perú. Hay muchísimos sublinajes de Delta que están compitiendo y acaparando los contagios de las personas. Vamos viendo que alguno es predominante, pero aún desconocemos si esa predominancia se vincula a un mayor riesgo, a una mayor capacidad de transmisión.
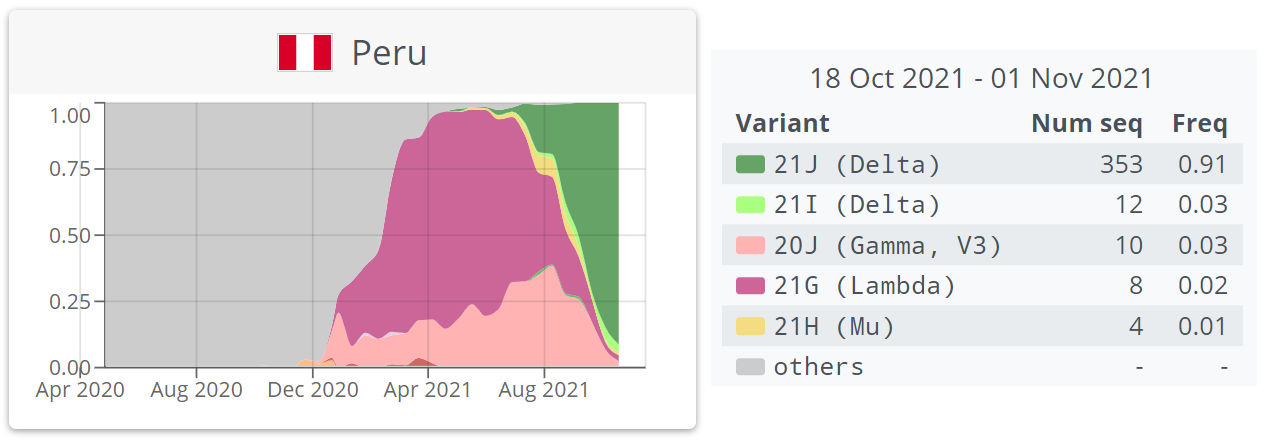
📌 ¿Qué otras variantes de preocupación se encuentran circulando en el Perú?
La variante Gamma y la variante Mu, pero en muy baja proporción. Prácticamente en un porcentaje bastante bajo, entre 10% y 5%. Y otras variantes ya están en menos del 5%. De manera que más del 90% es Delta. Las otras ya están siendo casi completamente desplazadas. En las regiones amazónicas, por ejemplo, en la frontera con Brasil, sabemos que está presenta la Gamma. Lamba (que es variante de interés, según la OMS) se encuentra en la parte norte del país, pero en proporciones menores. Ya no contamos con Alfa. Poco a poco, Delta ya está acaparando todos los casos.
📌 ¿En el futuro necesitaremos nuevas vacunas para hacer frente a nuevas mutaciones de Delta y otras variantes?
Todas las vacunas que se aplican cumplen su cometido en la población. Pero las que se están aplicando hoy están basadas en el virus de Wuhan, el de enero de 2020. Estas atacan eficientemente al virus de Wuhan, pero presentan ciertas dificultades con el resto de variantes. Las variantes son una versión mejorada del virus original producto de la evolución natural, de la mutación. La mejora está principalmente en dos aspectos: en una mayor capacidad de transmisión y en una evasión del sistema inmunológico. Esas nuevas variantes pueden hacerle un quiebre, una jugada, al sistema inmunológico y a las vacunas para que no protejan tanto. Siguen siendo efectivas pero en menor porcentaje.
De manera que, para tener vacunas de refuerzo, en el futuro estas tendrían que ser idealmente diseñadas a partir de Delta, que es la variante predominante en el mundo. Porque hacer una vacuna contra Gamma o Lambda —que prácticamente no existen— sería un gasto de energía innecesario. Laboratorios alrededor del mundo ya lo están buscando hace tiempo. Aunque en Sudáfrica, se ha detectado hace unos días, otra variante que parece estar acaparando casi todas las mutaciones que tenían las otras variantes. Pero solo hay poco más de setenta genomas secuenciados, necesita ser más investigada, todavía está en Sudáfrica y en zonas aledañas.
📌 ¿Qué condiciones favorecen a la mutación del virus?
Está en evaluación. Es quizás la pregunta más interesante a nivel científico. Hay diferentes postulados. Por ejemplo, un postulado —que parece el más acertado— del surgimiento de la variante Alfa, allá en el Reino Unido, fue que sucedió por los pacientes que tenían un sistema inmunológico muy débil. En una persona que tiene un sistema inmunológico deprimido por alguna condición crónica, el virus puede persistir mucho tiempo en el cuerpo y, por eso, tiene mucho tiempo para reproducirse y así eludir el sistema inmunológico.
Esa persona puede morir o puede estar muy grave, pero va a liberar el virus al ambiente. Y ese virus que va a salir de la persona débil va a estar reforzado. Esa es la hipótesis que parece tener más evidencia al día de hoy. Que una persona inmunodeprimida o que tiene un sistema inmunológico débil se infecte es realmente muy peligroso.
Más del 90% de casos corresponden a la variante Delta. Las otras variantes están siendo desplazadas completamente.
Capacidad de vigilancia
📌 Desde el año pasado se ha hablado de la urgencia de aumentar los recursos y esfuerzos destinados a la vigilancia genómica en el país. ¿Qué avances se han podido realizar este 2021?
Sí hay una gran diferencia entre el 2020 y 2021. En este año hemos adquirido nuevos equipos, más personal, hemos ido aprendiendo y esto nos ha permitido generar más información y compartirla más rápido. En todo el 2020 el Perú solo generó cerca de 1100 genomas, mientras que el 2021 hemos generado alrededor de 8000 gemas. Tenemos un incremento del 800%. Ahora hemos logrado procesar las muestras en una semana, y cada semana secuenciamos 382 muestras. Luego realizamos un informe que enviamos al Ministerio de Salud para que ellos puedan tomar las decisiones pertinentes. Incluso la velocidad para compartir los genomas en la base de datos internacional GISAID ha mejorado. Este es un repositorio genómico mundial. Al día de hoy tenemos 5 429 034 genomas de todo el mundo.
📌 ¿Y cuál sería la cantidad óptima de muestras procesadas para tener un panorama completo de la genética del virus que circula?
Eso está relacionado al número de casos que tenemos. Ahora hemos llegado al 5%, al 8% de secuenciación con respecto al número de casos covid-19. Esta es una cifra bastante importante porque en 2020 teníamos valores tremendamente bajísimos: 0,5%. Hemos ido incrementando el porcentaje, aunque no hay uno ideal. Hay países que han logrado un 20% o 15%. Sin embargo, la OMS no ha dicho cuánto es el porcentaje que se debería secuenciar. Nosotros hemos llegado aproximadamente hasta el 8% durante el mes de octubre.
📌 ¿Cómo estamos con respecto a otros países de la región?
Brasil ha logrado producir siete veces más genomas que nosotros. Sigue Chile, que tiene 17 mil genomas, y luego seguimos nosotros, con más de 10 mil. Ninguno de estos países había desplegado antes la infraestructura y el personal profesional para esta tarea. Sudamérica ha hecho un esfuerzo bastante grande y aún así no podemos competir con la producción europea, ni con Estados Unidos, que se acerca ya al millón de genomas. Latinoamérica solo tiene 130 mil genomas, pero esa cifra la alcanza el Reino Unido solamente en tres meses. Realmente estamos bastante lejos de poder realizar este tipo de producción.
📌 ¿De ese total de muestras secuenciadas, qué porcentaje corresponde a Lima y qué porcentaje a otras regiones?
Aproximadamente el 50% debe corresponder a Lima. Nosotros como INS formamos parte de una Red Nacional y recibimos las muestras de todas las regiones, no solamente de Lima. Naturalmente, de Lima recibimos más muestras por la cercanía. Hay un porcentaje mayor de la capital, pero es consecuente también con el número de población. Lo que sucede en Lima puede ser también un escenario importante o un muestreo importante de lo que pasa en nuestro país. Lamentablemente, no todas las regiones han enviado muestras suficientes. Por ejemplo, últimamente Amazonas y Loreto. ¿Por qué? Desgraciadamente, a veces hay retraso en el envío de las muestras por temas logísticos que se han tratado de mejorar. También hay que considerar que las direcciones regionales de salud tienen independencia. Entonces, ellas deciden el número de muestras que van a enviar.
📌 ¿Cuántos laboratorios en todo el país pueden hacer el trabajo de secuenciar genomas?
Tenemos hasta el día de hoy 10 294 genomas. De ese número, nosotros (el INS) hemos contribuido con más de 8 mil genomas. En realidad, más del 80% de genomas son del INS. El resto de instituciones que han colaborado son la Universidad Cayetano Heredia, la Universidad Toribio Rodriguez de Mendoza de Chachapoyas, el Centro de Excelencia de la Universidad Nacional Mayor de San Marcos, el Centro de Investigación de Enfermedades Tropicales de la Marina de los Estados Unidos (NAMRU–6) que pertenece a la Marina de los Estados Unidos y el hospital Regional de Lambayeque. Juntos llegan al 13% o el 15% de genomas.
El INS está gestionando que pueda haber una descentralización y que otros laboratorios de diferentes regiones del Perú puedan realizar también está vigilancia. Está bien que las universidades participen, pero tenemos que potenciar principalmente a las direcciones regionales de salud.
"Latinoamérica solo tiene 130 mil genomas, pero esa cifra la alcanza el Reino Unido solamente en tres meses".
Los próximos meses de pandemia
📌 Actualmente tenemos a más del 60% de la población objetivo vacunada, pero las medidas de seguridad sanitaria cada vez son más flexibles y la variante más transmisible es la predominante. ¿Cómo ha cambiado el riesgo de contagio para la población frente a una tercera ola, en comparación con las anteriores?
Lo que se sabe hasta el momento por investigaciones a nivel internacional es que Delta es más contagiosa, se transmite más fácilmente. Pero, con respecto a otras variantes que han circulado, no se ha comprobado que sea más mortal. En términos estadísticos, si hay una variante más transmisible, más personas se van a infectar. Por tanto, más personas van a morir, pero solamente porque habrá más personas contagiadas.
Por otro lado, podemos ver qué sucede cuando se relajan algunas medidas. Podemos ver que en Europa se ha limitado el uso de mascarilla, tanto las quirúrgicas como las KN95, hay rechazo a la vacunación, no se quiere respetar los aforos, los comercios ya han abierto totalmente... Esos factores contribuyen a que los casos se disparen, a que las camas UCI se encuentran copadas y que el sistema de salud colapse. Y no solamente sucede en Europa. Si nosotros aplicamos la misma fórmula, tendríamos el mismo resultado: no deberíamos caer en ello. Debemos continuar con las campañas de vacunación masiva, concientización de la población, uso de las mascarillas en ciertos ambientes, lavado de manos y respetar los aforos. Esas serían las condiciones que se deberían mantener para evitar un incremento de casos.
"La única forma de controlar la circulación de variantes es a través de la vacuna"
📌 Un sector de la población ha anunciado que realizará acciones legales para que el gobierno no tome medidas en contra de los que no quieran vacunarse, ya que considera que es una decisión estrictamente individual. ¿Cómo influiría esto en la aparición de nuevas variantes?
La única forma de controlar la circulación de variantes —algo que no solamente se conoce por el SARS-CoV-2, sino por toda la historia de la vacunología y el control de epidemias— es a través de la vacuna. Esto ha pasado con el control del sarampión y con la erradicación de la viruela. No ha pasado por arte de magia. La única forma de eliminar el virus del ambiente es a través de personas vacunadas.
📌 Uno de los argumentos de este sector es que su sistema inmunológico por sí solo podrá contra la covid-19.
Si una persona no se vacuna, se va a enfermar y quizás se recupere. Pero va a infectar a otras personas y la regla de contagios nunca se va a detener. Si tú te infectaste, en algún momento vas a liberar el virus al ambiente y vas a seguir infectando a otra persona. Es como un efecto en cadena, como un efecto dominó. Una suelta la primera ficha y van cayendo las demás y nunca van a parar de caer. La única forma de hacer que dejen de caer las fichas es vacunándonos.
Entonces, si nosotros inmunizamos, ya no van a aparecer nuevas versiones mejoradas porque el virus ya no va a tener a quién infectar. Entonces, tenemos que ayudar a que esto suceda. La peste negra desapareció sola hace 700 años. Y desapareció sola pero después de décadas. En ese momento no sabíamos de las bacterias, la humanidad no conocía de eso. ¿Queremos hacer lo mismo con el SARS-CoV-2? ¿Que desaparezca solo después de cincuenta años? La única forma de acelerar ese proceso es a través de la vacunación. Porque así el virus ya no va a existir, ya no va a estar en el ambiente. Entonces, no es una cuestión personal. Es una cuestión social.