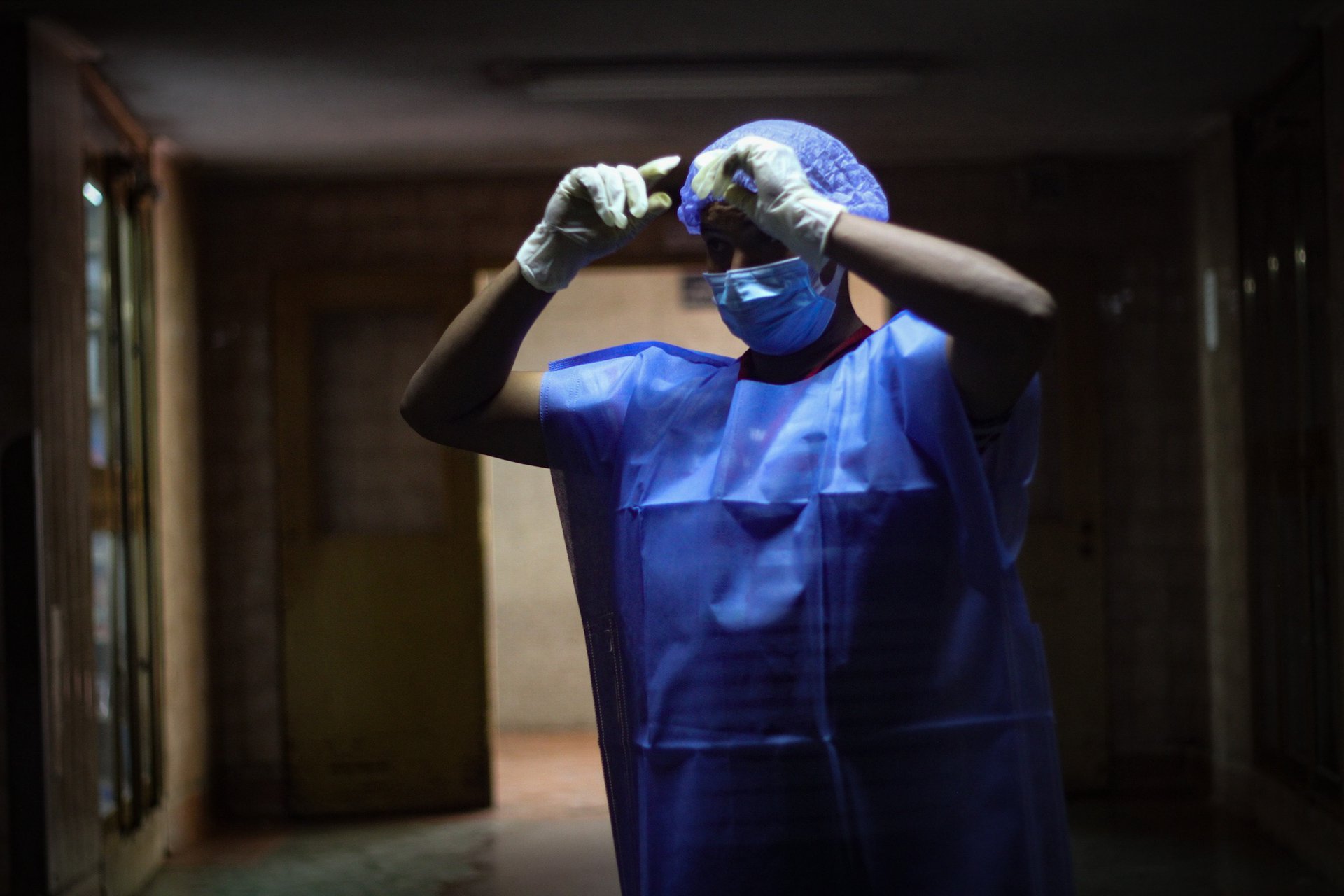
El hospital universitario Luis Razetti es el principal servicio de atención de enfermos de Covid-19 en el estado de Anzoátegui, al oriente de Venezuela, pero el área de emergencia no tiene agua potable en forma permanente y los trabajadores carecen de suficientes equipos de protección. Médicos y enfermeras han tenido que conseguir donaciones de buzos descartables, guantes, mascarillas quirúrgicas, escudos faciales y cubrebotas, pero la imposibilidad de lavarse las manos constantemente y de tomar una ducha antes de ir a sus casas ha generado que varios se contagien. Estas condiciones han provocado que cinco de sus doctores mueran a causa del coronavirus.
La mayoría de pacientes internados en la Unidad de Cuidados Intensivos (UCI) de este hospital han sido sus propios médicos, así como trabajadores de otros centros de salud del estado. A principios de agosto, cuando la pediatra Mariela Paliche comenzó a ver que sus colegas sucumbían ante el virus, se sumó como voluntaria para apoyar al escaso personal de la UCI: por guardia había un especialista, un residente y dos o tres enfermeras. Pero poco pudo hacer ante la gravedad del estado de los médicos que tuvieron que ser intubados y que agonizaron sin mayores opciones terapéuticas.
El 13 de agosto falleció la emergencióloga Graciali Rangel. Al día siguiente murió su colega José Guzmán, ambos del hospital Razetti. Después murió la coordinadora del posgrado de Anestesiología, Thaidé Pulgar. La mañana del 21 de agosto quedaban seis médicos como pacientes en la UCI. En la tarde, el número se redujo a cinco. Ese día la doctora Paliche lloró a escondidas la muerte de su amigo, el cirujano pediatra Oswaldo Luces, con quien compartió clases en la universidad. En setiembre enfrentó la muerte de otro de sus colegas, Jorge Gallardo, residente del posgrado de Emergenciología.
“A veces digo que me voy a alejar del trabajo, pero cae otro más de los conocidos y tú sientes un compromiso”, dice Paliche. Desde que inició su trabajo en la UCI, ella ha tenido trastornos del sueño. Duerme solo dos o tres horas y en ocasiones tiene que tomar pastillas para sentir que descansa.
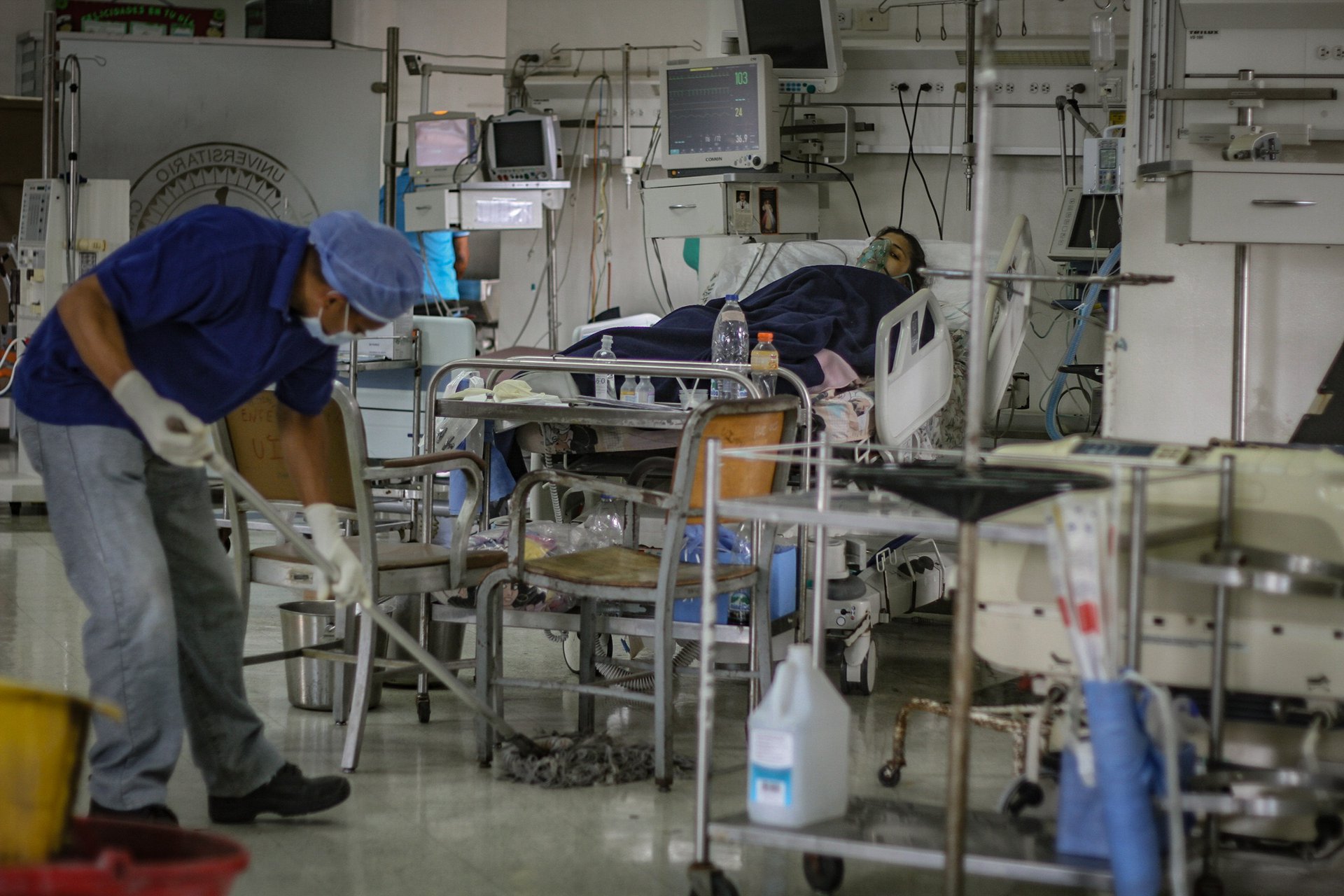
En la Unidad de Cuidados Intensivos del Razetti solamente funcionaban cuatro camas antes de la emergencia por la pandemia de coronavirus. Ahora cuentan con tres áreas diferenciadas: una sala grande con seis camas, la sala pediátrica con dos camas y el servicio para neurocríticos con otras dos. El número de camas aumentó, pero no su personal especializado. Este es un problema que se repite en la mayoría de hospitales de Venezuela y que se agrava porque el escaso personal está siendo afectado por el coronavirus.
De los 143 médicos fallecidos en el país por Covid-19 hasta el 11 de octubre, nueve eran intensivistas: Patricio Torres, del estado de Carabobo; Yamil Assali, de Barinas; Jesús Clavero, del Zulia; Ángel Rodríguez, de Vargas; Ramón Chávez y Luis Díaz, de Táchira; Víctor Lugo, de Carabobo; Antonio Goitía, de Monagas, y Carlos Del Nogal, de Aragua.
En Venezuela no hay una cifra oficial de expertos en medicina intensiva dentro del país. En 2016, la Sociedad Venezolana de Medicina Crítica (Svmc) tenía cerca de mil profesionales inscritos. En un reciente intento por actualizar los datos de sus agremiados, sólo doscientos de los inscritos fueron ubicados. Esta reducción se debería al éxodo masivo de médicos que enfrentaba el país antes de la pandemia debido a la crisis humanitaria compleja desatada por el conflicto político.
Camas UCI operativas en siete hospitales
Varios tuvieron que emigrar cuando se les hizo imposible continuar en funciones, ya que el Estado abandonó los hospitales, donde ni siquiera los servicios de agua y electricidad están garantizados. En febrero de 2020, pocas semanas antes de que se reportaran los primeros casos de Covid-19 en Venezuela, la sala de cuidados intensivos del hospital infantil J. M. de los Ríos, en Caracas, fue clausurada por la falta de especialistas. Ahora, la falta de doctores y enfermeros entrenados en cuidados críticos impide que funcione la unidad quirúrgica de terapia intensiva para pacientes con Covid-19 del Hospital Universitario de Caracas (HUC), uno de los principales de la capital, donde hay doce camas y ventiladores.
Además de la salida del país de profesionales de salud, la falta de intensivistas se debe a que los médicos residentes dejaron de especializarse en Medicina Crítica por el bajo sueldo que reciben en hospitales públicos: aproximadamente 16 dólares al mes. Por ejemplo, este año los residentes que hacen el posgrado en esta especialidad médica se redujeron de doce a cinco en el Hospital Universitario de Caracas. Tres son venezolanos y los otros dos extranjeros. De los 21 médicos intensivistas que había en el HUC, actualmente sólo hay diez que comparten turnos en las áreas destinadas a pacientes con Covid-19 y Emergencias. El resto ha enfermado y no está en condiciones de volver a sus puestos.

Hasta ahora, el Ministerio del Poder Popular para la Salud no ha informado el número de especialistas en cuidados críticos con los que cuenta Venezuela para enfrentar la pandemia. Y los reportes oficiales sobre la infraestructura de salud disponible tampoco son transparentes. El 23 de marzo, diez días después de la confirmación de los primeros casos de Covid-19 en el país, el gobierno de Nicolás Maduro informó que había 1.213 camas disponibles en unidades de cuidados intensivos. De ese total, 450 pertenecían a la red hospitalaria del sistema público, 573 al Sistema Barrio Adentro y 190 a la red privada de salud. La cifra no ha sido actualizada y tampoco se ha informado sobre el número de profesionales especializados destinados a atender esas camas.
A finales de febrero, se filtró un documento ministerial que indicaba que había sólo 102 camas en cuidados intensivos con ventiladores mecánicos en los primeros 45 hospitales públicos seleccionados para la atención del coronavirus. “Esta información se acercaba más a la realidad”, dice el exministro de Salud y miembro de la Red Defendamos la Epidemiología Nacional, José Félix Oletta.
Un país sin enfermeros
Los profesionales de enfermería especializados en cuidados intensivos son también escasos en Venezuela. “A las UCI se han tenido que incorporar trabajadores de otras áreas que tienen conocimientos básicos para el cuidado de los pacientes, pero no son especialistas”, explica Ana Rosario Contreras, presidenta del Colegio de Profesionales de la Enfermería del Distrito Capital. Y sin suficientes equipos de bioseguridad para reducir los riesgos de contagio, las pocas enfermeras intensivistas se han enfermado de Covid-19 y ausentado de sus puestos.
Ana* es enfermera en la UCI del Hospital Pérez Carreño, uno de los centros centinelas de Caracas. Cuando tuvo los síntomas de haber contraído el nuevo coronavirus, no le hicieron una prueba diagnóstica. Sus malestares empeoraron por las condiciones de la UCI donde trabajaba: el sistema de ventilación no funcionaba, fallaba el suministro de agua y ni siquiera había jabón para lavarse las manos.
Una noche de agosto, Ana fue al área de emergencias y finalmente le hicieron una prueba rápida, que salió positiva para Covid-19. Recién entonces tuvo descanso médico. La Organización Mundial de la Salud (OMS) recomienda que el personal de salud expuesto al virus pase por exámenes permanentes, pero Venezuela es el país que hace menos pruebas de diagnóstico a nivel continental, por lo que es imposible mantener la vigilancia epidemiológica, incluso entre el personal sanitario que debe cuidar a los contagiados del SARS-CoV-2.
En la UCI del Hospital Pérez Carreño, sólo un médico especialista, dos residentes y cuatro enfermeras luchan contra el Covid-19 en cada turno. “Conozco a muchas compañeras contagiadas por las pésimas condiciones de trabajo y la carga de atenciones que tenemos”, lamenta Ana. Ella dice que, como mínimo, se necesitan ocho residentes, dos médicos especialistas y seis enfermeras para cubrir cada guardia.
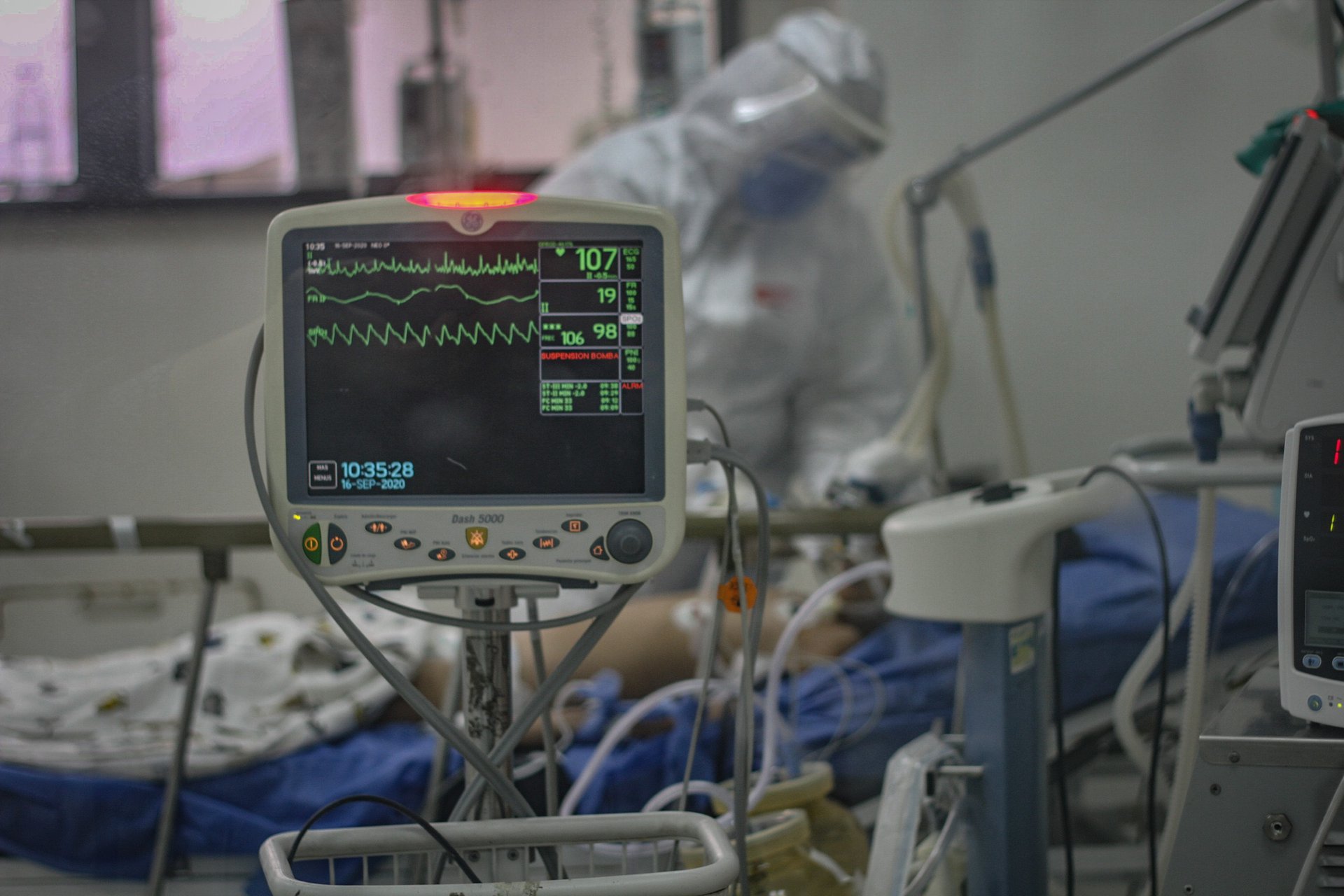
Su colega María* enfermó dos semanas después que ella. Una radiografía mostró sus pulmones inflamados y tuvo que detener sus funciones en el hospital. Ese día pasó de cuidar a pacientes con Covid-19 a convertirse en una de ellos. “Me quedé en emergencias y al día siguiente me hicieron la prueba PCR, pero tengo compañeras a las que les negaron las pruebas”, cuenta. El hospital donde trabajan Ana y María no cubrió las medicinas que necesitaban para combatir la enfermedad. Ambas tuvieron que usar el dinero de su sueldo para salvar sus vidas.
En una sala UCI, cada paciente debería tener una enfermera o enfermero intensivista para su atención permanente y para vigilar su signos vitales, presión arterial, oxigenación y saturación. Pero la realidad es distinta en los hospitales venezolanos, donde hay dos enfermeras para veinte pacientes. Así funcionan las unidades de cuidados intensivos de los hospitales Domingo Luciani, en Caracas, y el Universitario de Los Andes, en Mérida.
Se calcula que Venezuela requiere alrededor de ciento veinte mil profesionales de enfermería, pero sólo están en funciones cuarenta y ocho mil, según estimaciones del gremio. Varios se fueron del país o se dedicaron a otras actividades que les generan mayores ingresos y menos riesgos. En los últimos seis meses, han fallecido 29 enfermeros, de los cuales 21 eran mujeres y ocho hombres.

Al sur del país, en el estado Bolívar, los enfermeros y enfermeras generales se tuvieron que entrenar en cuidados intensivos en diez días para sumarse al personal que lucha contra el Covid-19 en los hospitales y reemplazar a los que fallecieron por esta enfermedad. “Estamos en duelo y tenemos que seguir trabajando. Casi todas las semanas muere algún trabajador por el coronavirus”, cuenta Camilo Torres, vicepresidente del Colegio de Enfermería de Ciudad Bolívar y enfermero de emergencias del Hospital Ruiz y Páez.
Camilo Torres fue testigo de la muerte de su amigo, el médico cardiólogo Arturo García, en una cama de cuidados intensivos. “No pudimos atenderlo como lo necesitaba porque no teníamos los medicamentos e insumos. Hasta ahora siento mucha impotencia”, dice. Su compañero necesitaba anticoagulantes que no había en el hospital y que sus familiares solicitaron por redes sociales sin éxito.
Además del duelo por las pérdidas, el enfermero Torres trabaja con miedo permanente a contagiarse y llevar el virus a su familia. “Con un sueldo de 8 dólares no podría cubrir sus tratamientos. Muchos hemos tenido que enviar a nuestros hijos a la casa de otro familiar para evitar tener contacto con ellos ”, afirma. Frente al alto grado de estrés, Torres ha buscado terapia psicológica de manera virtual para continuar en funciones.
Cuando solo queda la fe
Antes de entrar en las áreas Covid-19, Alida Pernía, jefa de enfermeras de cuidados intensivos del Hospital Universitario de Los Andes, se encomienda a Dios. Sus colegas se aferran también a su fe para recobrar fuerzas y han colgado en uno de los pasadizos de este servicio un cuadro con la imagen de José Gregorio Hernández, el eminente médico venezolano recientemente declarado beato por el Vaticano, a quien le rezan cuando empiezan sus turnos.
Alida Pernía cuenta que antes de la pandemia ya tenían un déficit de personal y que ahora se ha agravado porque varios trabajadores han abandonado sus plazas por miedo al contagio. Los pocos que están en funciones se ven obligados a reutilizar las mascarillas quirúrgicas que tienen y se recubren con mascarillas desechables de menor calidad que las N95 para reforzar su protección. “No podemos garantizar una careta a cada enfermero”, lamenta Pernía.
Hasta el 25 de agosto, tres enfermeras del Hospital Universitario de Los Andes habían dado positivo a Covid-19 en pruebas moleculares. Todas suponen que contrajeron el virus fuera del hospital porque tuvieron síntomas cinco días después de haber regresado de vacaciones. Mientras que de los ocho doctores que hay en la emergencia de adultos, sólo dos son especialistas en medicina crítica. Por eso, desde que comenzó la pandemia, traumatólogos, médicos generales, cirujanos y toxicólogos, han tenido que ayudar en la atención de pacientes con coronavirus.

En el Hospital Domingo Luciani de Caracas todos los servicios de cuidados intensivos se han concentrado en la atención de personas con Covid-19. Estaba previsto que cuando su capacidad llegara al límite, el personal médico y de enfermería contaría con refuerzos de otras áreas, pero ese apoyo nunca llegó. En UCI hay personas con tanta dificultad para respirar que no pueden ser alimentadas por sondas y los pocos enfermeros no pueden darse abasto para alimentar a tiempo a todos. “Hay muchos pacientes que pueden recuperarse, pero varios mueren porque están desnutridos, deshidratados y no hay lo que se necesita para reanimarlos”, cuenta una de las enfermeras que pidió la reserva de su identidad.
Ella solicitó ser trasladada al área de hospitalización debido a que se encontraba muy estresada, pero las condiciones que encontró fueron peores. Tuvo que encargarse sola de un piso entero, de cuatro módulos con treinta personas cada uno. No había sistemas de ventilación, ni agua, ni equipos de protección. Por eso, tras cinco años de trabajo en el hospital Luciani, la enfermera no aguantó más y renunció.
Reponerse para ayudar
El hospital universitario de Maracaibo, en el estado Zulia, tuvo que habilitar todas sus áreas para recibir a pacientes con Covid-19. Ismeira Álvarez, jefa de enfermería de la unidad de cuidados intensivos, y su equipo se han enfrentado al virus en condiciones muy complicadas: tienen turnos acumulados por la falta de colegas entrenadas.
Aunque hubo esfuerzos por reclutar personal, varios trabajadores abandonaron sus puestos porque no se les garantiza ni siquiera los equipos de protección. Otros no pudieron trasladarse al hospital debido a las fallas en la distribución de combustible en el estado. En julio, la propia Ismeria Álvarez contrajo Covid-19. “Voy a mejorar”, se prometió. Pero su estado se complicó hasta que tuvo que ser ingresada a cuidados intensivos.
Por esos días, su colega y compadre, el enfermero intensivista Juan Carlos Feria, también contrajo la enfermedad. Ambos estuvieron internados en los mismos ambientes e intentaron darse ánimos hasta el final. En su octavo día de hospitalización, Ismeira fue trasladada a una sala de pacientes en cuidados intermedios hasta que después de tres semanas le dieron de alta. En cambio, su compañero falleció el 13 de agosto.
Ismeira Álvarez ya se ha recuperado y no dudó en reincorporarse al área más crítica de la batalla contra la pandemia. “Si con la ayuda de Dios y mis compañeros me levanté, tengo que seguir ayudando”, dice.